Боррелиоз. Клиническая картина
В медицинской практике считается, что боррелиоз (болезнь Лайма) – это заболевание,...
Специалистам / Практика / Практика (статья)
 choleraХолера (cholera) – острая антропонозная инфекция с фекально-оральным механизмом передачи. Заболевание характеризуется диареей и рвотой, что приводит к значительной дегидратации и деминерализации. Соответственно Международным медико-санитарным правилам холера относится к карантинным инфекциям.
choleraХолера (cholera) – острая антропонозная инфекция с фекально-оральным механизмом передачи. Заболевание характеризуется диареей и рвотой, что приводит к значительной дегидратации и деминерализации. Соответственно Международным медико-санитарным правилам холера относится к карантинным инфекциям.
Согласно Международной классификации болезней (МКБ) холера имеет код A00 (табл. 1).
|
Возбудитель |
|
|
A00.0 |
Vibrio cholerae O1 biovar cholerae |
|
A00.1 |
Vibrio cholerae O1 biovar El-Tor |
|
A00.9 |
Холера не уточнена |
|
Клиническая форма |
|
|
Типичная |
Энтерит |
|
Гастроэнтерит |
|
|
Алгид |
|
|
Атипичная |
Молниеносная (фульминантная) |
|
Стертая |
|
|
Сухая |
|
|
Степень обезвоживания |
|
|
0 |
Дегидратация отсутствует |
|
I |
Дегидратация составляет 1-3% массы тела |
|
II |
Дегидратация составляет 4-6% массы тела |
|
III |
Дегидратация составляет 7-9% массы тела |
|
IV |
Дегидратация составляет 10% и более массы тела |
|
Осложнения |
|
|
Холерный тифоид |
|
|
Вибриононосительство |
|
|
Z 22.1 |
Субклиничекая форма |
Холера остается глобальной угрозой для общественной охраны здоровья и одним из основных показателей отсутствия социального развития. Последнее время отмечено, что повторные вспышки холеры связаны с постоянным увеличением количества уязвимых групп населения, которые живут в антисанитарных условиях.
Число случаев заболевания холерой, по данным ВООЗ, продолжает увеличиваться. Так, за период 2004-2008 гг заболеваемость холерой повысилось на 24% в сравнении с периодом 2000-2004 гг. Только в 2008 году в 56 странах зарегистрировано 190130 случаев заболевания, 5143 из которых оказались смертельными. В 2010 году Министерство гражданской охраны здоровья и народонаселения Гаити сообщило на национальном уровне о 60240 случаях заболеваний холерой, включая 1415 летальных случаев. Показатель госпитальной летальности составлял 2,3%, из них 67% случаев смертей зафиксированы на уровне служб охраны здоровья.
Ежегодно истинное количество случаев заболевания ВООЗ оценивает на уровне 3-5 млн, в том числе 100000-120000 летальных случаев. Однако вероятность того, что много случаев заболевания остаются неучтенными из-за ограниченные возможности систем эпидемического надзора и опасений относительно санкций на торговлю и поездки.
Холерный вибрион открыли итальянский исследователь Ф. Пачино (1853) и российский ученный Е. Недзвецкий (1872). Чистую культуру выделил и досконально изучил Р. Коху в 1883 г. Возбудитель получил название Vibrio cholerae.
Холера известна с давних времен. До середины XIX века заболевание локализовалось в границах полуострова Индостан. Активизация торговли, транспортных связей и туризма со временем привели к широкому распространению холеры на планете в форме эпидемий и пандемий.
В 1905 г Ф. Готшлих с трупа паломника на карантинной станции Эль-Тор выделил нового представителя патогенных холерных вибрионов, который получил название Vibrio cholerae биовар EL-Tor. С 1961 года его считали основным виновником развития 7-й пандемии холеры.
В начале 1990-х годов появилось сообщение о вспышки холеры в Юго-Восточной Азии, вызванной вибрионами ранее неизвестной серогруппы, обозначенной как серовар О139 (Бенгал). Бактерии серовара О139 не аглютинируют видоспецифический O1 и типоспецифические Огава-, Инаба- и Хикошима-сыворотки. До сих пор эпидемии и вспышки холеры, вызванные сероваром Бенгал, зарегистрированы в Индии, Бангладеш, Пакистане, Непале, Камбодже, Таиланде, Бирме. Возбудители, завезенные преимущественно из Индии и Бангладеш, зарегистрированы в странах Северной и Южной Америки, Азии (Япония, Гонконг, Киргизстан, Узбекистан) и Европы (Великобритания, Германия, Дания, Эстония). Новый эпидемический серовар О139 был завезен на юг России в 1993 году. Недавно в некоторых странах Азии и Африки были выявлены новые штаммы. Результаты наблюдений позволяют допустить, что они обуславливают более тяжелое течение заболевания с более высокой летальностью, чем O1 и О139.
Существуют также другие, отличные от О1 и О139, штаммы холеры, которые могут вызывать умеренную диарею, но не приводят к эпидемиям.
Основным резервуаром V. cholerae являются люди, вспомогательными – водные ресурсы (солоноватые воды и устья рек), где часто происходит цветение водорослей. По данным недавно проведенных исследований ученные пришли к выводу, что глобальное потепление может способствовать созданию комфортной среды для бактерий. Вспышки холеры растянулись по времени – период повышенной заболеваемости стал длительней, пики заболеваемости отсутствуют, спад происходит медленно.
При 1-й пандемии холеры (1817-1823 гг) в Украине были зафиксированы только одиночные случаи заболевания, во время 2-й (1826-1837 гг) – холера была занесена в Украину в 1830 году. Распространению заболевания способствовала русско-турецкая война, особенно во время возвращения войск с фронтов. Холера распространялась также среди солдат русской армии, которые были посланы для подавления польского восстания в ноябре 1830 г. Своего апогея холера достигла в Украине в 1831 году. Точных данных про количество тех, кто заболел, и умерших нет. Из исторических источников известно, что, например, в небольшом селе Подосах под Бердичевом от холеры ежедневно умирало примерно 8 человек.
В 1847 году 3-я пандемия (1846-1861 гг) достигла берегов Черного и Азовского морей, охватив сначала Одессу, а потом и всю Украину и Польшу. За период 1848-1849 гг русская армия только Галичине потеряла более 7400 человек. В 1853-1855 гг холера особенно свирепствовала в Крыму во время Крымской войны.
В августе 1865 года из Константинополя распространилась 4-я пандемия (1863-1875 гг). она также сначала была завезена в Одессу, а в 1866 году – почти во все регионы Украины. В 1869-1870 гг заболеваемость холерой в Европе остановилось, кроме территорий Украины и России.
В 1881-1895 гг прозошла 5-я пандемия холеры. В конце 1885 года она достигла Австрии, в 1886 г – Венгрии и Германии, откуда снова вернуласт в Галичину, центральных и восточных земель Украины и России. Известно, что за период 1892-1894 гг в Галичине и в Буковине от холеры умерло более 2300 человек. Во время эпидемии холеры в Украине и на других территориях бывшей Российской Империи смертность от холеры колебалась в пределах 36,8-44,9% из числа всех зарегистрированных заболеваний.
Во время 6-й пандемии холеры (1902-1926 гг) в Украине сначала были зарегистрированы одиночные случаи заболевания. Однако начиная с 1907 года болезнь распространилась в бассейнах рек Днепр, Дон и Волга, охватила практически всю территорию Российской Империи и достигла своего апогея в 1910 году. Во время 6-й пандемии холеры заболело 230000 человек, а умерло 11000. Со временем эпидемия значительно ослабла. В 1912 году в Одессе и Астрахани было только 9 случаев заболевания. однако в 1913 году произошла новая вспышка холеры, которая главным образом распространилась в Подольской губернии, где было зарегистрировано более 1600 случаев заболевания.
С началом Первой мировой войны в 1914 году холера распространилась в российской армии, преимущественно на Юго-Западном фронте. В следующие два года эпидемия значительно уменьшилась. Но в 1918 году из-за движения беженцев, демобилизованных и военнопленных, а потом в связи с гражданской войной, произошла новая вспышка холеры, болезнь распространилась на всю Украину и центр России. Смертность от нее была очень высокой. Так, в Одессе частота летальных случаев была следующей: в 1918 г – 55,8%, в 1919 г – 47,2%, в 1920 г – 65,0%, в 1921 г – 48,8%. После окончания гражданской войны и введением НЭП была начат интенсивная борьба против холеры. Состоянием на 1926 г на всей территории СССР холера была признана частично ликвидированной. Официально считается, что с того времени холера не восстанавливалась. Однако случаи холеры Эль-Тор были зарегистрированы в Одессе в 1970 и в 1994 г в Крыму.
В июне 2011 г в г. Мариуполе (Донецкая область) в следствии вспышки холеры был введен запрет на купание на пляжах, а также вылов рыбы и продажа ее на рынках. Состоянием на 3 июня 2011 г согласно данным пресс-службы МОЗ Украины в Мариуполе лабораторно было подтверждено 8 случаев холеры.
В данный момент известно более 150 серологических вариантов холерных вибрионов (V. cholerae), разделенных на группы А и В. Возбудители классической холеры входят в группы А; группа В включает биохимически отличные вибрионы. На основании биохимических отличий возбудителей холеры разделили на V. cholerae биовар Asiaticae и V. cholerae биовар El-Tor. По антигенной структуре их включили в серогруппу О1. O-ArO1 группы холерных вибрионов неоднородный и включает компоненты А, В, и С, разные сочетания которых присущи сероварам Огава (АВ), Инаба (АС) и Хикошима (АВС, промежуточный серовар). Эти свойства используют в качестве эпидемиологического маркера для дифференцирования очагов по возбудителям, хотя иногда у одного больного можно выделить бактерии разных сероваров.
Н-антиген холерных вибрионов – общий для всех серотипов. Холерные вибрионы образуют термолабильный экзотоксин – холероген (относительная молекулярная масса – 82-84 кД). Он состоит из комплекса тяжелой субъединицы А (активирует аденилатциклазу) и субъединицу В, представленной 4-6 легкими цепями (обеспечивает связывание холерогена с рецепторами эпителиальных клеток тонкой кишки).
Минуя желудочный барьер, вибрионы попадают в тонкий кишечник с благоприятными для них средой и заселяют (колонизируют) поверхность кишечного эпителия. Процесс колонизации включает:
- хемотаксис вибрионов к слою слизи, который покрывает вершины ворсинок тонкой кишки;
- проникновение через слизь;
- адгезию к рецепторам кишечных эпителиоцитов;
- размножение на поверхности эпителия ворсинок и крипт.
У больных холерой возбудитель может быть выявлен вдоль всего пищевого тракта. В желудке при pH не менее 5,5 вибрионы не обнаруживаются, в испражнениях их концентрация достигает 106-107 (иногда 109). Размножаясь до определенной концентрации, возбудитель вызывает заболевание при участии холерогена.
Основную роль в развитии болезни играют вибрионы, которые контактируют со слизистой оболочкой тонкой кишки. Они выделяют холероген в непосредственной близости от его рецепторов на эпителиальных клетках – ганглиозидах GM1. После прикрепления холерного токсина к ганглиозиду субъединица А проходит через мембраны в середину эпителиальной клетки, где происходит высвобождение фрагмента А1. Последний расщепляет НАД и передает его АДФ-рибозную половину на регуляторный протеин аденилатциклазного комплекса, который находится на внутренней стороне мембраны эпителиоцита, вследствие чего происходит активация аденилатциклазы. Это приводит к повышению содержания цАМФ – одного из внутреклеточных стимуляторов кишечной секреции. Связывание холерного токсина с рецепторами на эпителиальных клетках происходит чрезвычайно быстро – на протяжении 1-3 минут. Биохимические изменения в клетках являются необратимыми.
Заболевание сопровождается потерей большого количества жидкости с низким содержанием белка и высокой концентрацией ионов натрия, калия, хлоридов и гидрокорбонатов. Эта жидкость по составу отличается как от экссудата, так и от транссудата, а ближе всего по составу подходит к кишечному секрету.
К холерному вибриону восприимчивы люди разного возраста. Чаще и тяжелее переносят заболевание лица, которые злоупотребляют алкоголем или перенесли резекцию желудка. Кислотность желудочного соку играет важную роль в определении минимальной инфицирующей дозы. В исследованиях при участии добровольцев было определено, что в случае нейтрализации желудочного сока гидрокарбонатом натрия количество вибрионов, необходимых для воспроизведения специфического процесса в человеке, снижается до 104-105 микробных клеток.
Инкубационный период при холере длится от 1 до 5 дней. Клинические проявления весьма варьируют. Основными из них являются:
- Острое начало заболевания. Заболевание начинается утром с появления диареи, а потом присоединяется рвота без предварительной тошноты.
- Диарея: безболезненные обильные опорожнения (от 3 до 30 раз в сутки). В некоторых случаях объем испражнений может достигать 250 мл/кг за 24 часа.
- Характерные испражнения: кашеподобные или жидкие каловые массы, сначала бело-серого цвета, потом бесцветные, без запаха и примесей крови, с плавающими хлопьями, которые напоминают «рисовый отвар» (рис. 1).

Рис. 1. Испражнения в виде рисового отвара
- Рвота: сначала потребленной пищей, потом жидкостью.
- Температура тела как правило не повышена! В тяжелых случаях температура тела может быть снижена до 35-35,5°C, что указывает на развитие холерного альгида.
- Обезвоживание: жажда, сухость слизистых оболочек, заостренные черты лица («лицо Гиппократа»), снижение тургора кожи («руки прачки»), впалый живот (рис. 2), артериальная гипотензия, тахикардия, нитеобразный пульс, слабость, заторможенность, ступор.
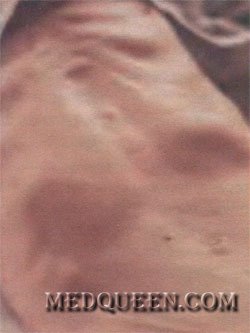
Рис. 2. Впалый живот у больного с проявлениями дегидратации
- Олигурия и анурия.
- Судорожные сокращения жевательных и икроножных мышц.
- Гипокалиемия: аритмия сердца.
Заболевание начинается как правило неожиданно. Первым клиническим признаком холеры является понос. Типичные холерные испражнения представляют собой водянистую, мутновато-белую жидкость с плавающими хлопьями. По внешним признакам они напоминают рисовый отвар и не имеют запаха.
Главным фактором, который определяет тяжесть заболевания, является степень дегидратации.
Так, при дегидратации I степени потеря объема жидкости составляет 1-3% массы тела. Это отвечает легкому течению заболевания. Показатели лабораторных исследований чаще или не изменены, либо изменены незначительно. Жажда и сухость слизистых оболочек выражены незначительно или умеренно. Кожа влажная, обычной окраски, тургор нормальный. Испражнения как правило водянистые или кашеподобные, 3-6, иногда до 10 раз в сутки, но не обильные. Рвоты нет либо бывает очень редко. Температура тела остается нормальной или субфебрильная. Слабость выражена умеренно. Головокружения, как правило, отсутствуют, но они возможны в случае, когда больной резко принимает вертикальное положение тела (ортостатическая гипотензия). Диурез не снижен.
При дегидратации II степени потеря объема жидкости составляет 4-6% массы тела, что отвечает течению заболевания средней тяжести. Испражнения водянистые, обильные, 10-20 раз в сутки, отмечается многоразовая рвота. Выраженная жажда, слизистые оболочки сухие, кожа бледная, тургор снижен, неустойчивый цианоз губ, пальцев рук, стоп. Возможна легкая охриплость, кратковременные судороги икроножных мышц. Температура тела остается нормальной. Появляются тахикардия, артериальная гипотензия, кратковременная олигурия, транзиторные нарушения электролитного состава крови (гипокалиемия и гипонатриемия).
При дегидратации III степени потеря объема жидкости составляет 7-9% массы тела и наблюдается при тяжелом течении заболевания. Выражены признаки эксикоза. Так, у больных холерой при таком состоянии потеря жидкости составляет 1-1,5 литра за один акт дефекации, а клинические признаки фактически отвечают дегидратационному шоку. Такое состояние требует проведения интенсивной терапии в условиях стационара. При пальпации живота у больного определяют «переливание жидкости по кишечнику», усиленное урчание, шум плеска жидкости. Появляется тахипноэ, тахикардия до 110-120 ударов в минуту. Пульс слабо наполненный (нитеподобный), тоны сердца глухие, артериальное давление прогрессивно снижается. Температура тела может оставаться нормальной. Мочевыделение снижается. Происходит сгущение крови. Среди показателей лабораторных исследований наблюдают увеличение относительной плотности плазмы крови, индекса гематокрита и вязкости крови. Выражены гипокалиемия и умеренная компенсаторная гипернатриемия плазмы крови и эритроцитов.
При дегидратации IV степени потеря объема жидкости составляет ≥10% массы тела, течение заболевания очень тяжелый (классический пример – холерный алгид). Для этой степени характерно бурное развитие заболевания, которое начинается с массивных непрерывных дефекаций и рвоты. Через 3-12 часов с момента начала заболевания у больного развивается состояние тяжелого альдегида, который проявляется снижением температуры тела до 35-35,5°C, крайней степенью обезвоживания, отдышкой, анурией с нарушением гемодинамики по типу дегидратационного шока. На момент госпитализации больного в стационар у него наблюдают парез мышц желудка и кишечника, вследствие чего рвота останавливается и изменяется на судорожную икоту. При надавливании не переднюю брюшную стенку обнаруживают зияющий анус с вытеканием «кишечной воды». Больные находятся в состоянии прострации, которое в дальнейшем переходит в сопор и кому. Как правило такие случаи заканчиваются смертью больных.
Мышечная слабость и судороги в икроножных мышцах – ранние симптомы тяжелой степени холеры. После жидких испражнений возникает повторная обильная рвота, которая быстро приводит к декомпенсированному эксикозу. Кожные покровы становятся цианотичными, холодными при прикосновении, черти лица заостряются, а глаза и щеки впадают. Кожа кистей сморщена («руки прачки»), голос сиплый, вплоть до афонии.
У больных с тяжелой формой холеры определяется гипотермия. Терминальная форма холеры (IV степень дегидратации) получила название «алгидная». Алгид – это некомпенсированное обезвоживание, которое сопровождается нарушением деятельности основных систем организма – сердечно-сосудистой, дыхательной, мочевыделительной и др.
Диагноз подтверждается при помощи специфических и параклинических методов.
Возбудитель холеры и его специфические антигены (корпускулярный, растворимый и холероген) обнаруживают в испражнениях, рвотных массах, крови, содержании двенадцатиперстной кишки, кишечника и желчного пузыря, в объектах окружающей среды, в воде открытых водоемов, сточных водах, гидробионтах и др.
При исследовании испражнений и рвотных масс было обнаружено, что только в 52% случаев диагноз холеры было подтверждено бактериологически. У большинства больных в анамнезе были данные про прием антибиотиков при появлении первых признаков заболевания.
Посев бактериологического материала (испражнений, рвотных масс, воды) проводят на тиосульфат-цитрат-желчесолевом-сахарозный агар (англ. TCBS), а также на 1% щелочную пептонную воду. Следующий пересев осуществляют на вторую пептонную воду и посев – на чашки с щелочным агаром.
Из современных методов индикации антигенов холерного вибриона наибольшее распространение получила реакция непрямой гемаглютинации (РНГА), чувствительность которой с антительным эритроцитарным диагностикумом позволяет подтвердить наличие специфического антигена уже через 2-3 часа.
Рвотные массы больных, испражнения вибриононосителей и контактных лиц, что содержат меньшее количество вибрионов, целесообразно исследовать после предварительного шестичасового проращивания на 1% пептонной воде.
На практике при исследовании испражнений, содержания кишечника и желчного пузыря умерших от острых кишечных заболеваний, испражнений здоровых людей и проб воды как правило наблюдали полное совпадение результатов серологического и бактериологического методов исследования. Это позволяет считать РНГА с антительным эритроцитарным диагностикумом достаточно надежным экспресс-методом во время массового обследования на холеру.
Некоторые авторы при индикации специфических антигенов холерного вибриона отдают предпочтение реакции торможения непрямой гемагглютинации (РТНГА). Холерные диагностикумы для этой реакции готовят с бараньих или человеческих эритроцитов 0 (I) группы, сенсибилизированных хелерным О-антигенами. Чувствительность метода составляет 104-106 бактерий в 1 млн при исследований нативных испражнений. Совпадение результатов бактериологического метода и РТНГА, по разным данным, наблюдается в 63-100% случаев. Приведенные материалы дают основание считать целесообразным широкое использование метода РТНГА.
Перспективным является выявление антигенов холерного вибриона при помощи метода агрегации гемагглютинации (АГГ). В ее основе лежит использование для агрегации и фиксации белков иммунной сыворотки на эритроцитах химического вещества из группы диазосоединения. Эритроциты, сенсабилизированные агрегированными белками холерной О-сыворотки, имеют высокую специфичность и чувствительность. С их помощью удается определить «цельный» растворенный антиген. Это позволяет считать АГГ одним из самых чувствительных иммунологических методов, который оправдал себя во время обследования людей.
При помощи АГГ О-антиген холерный вибрион обнаруживают в 88,2% больных холерой и у 78,3% вибриононосителей, причем в титрах 1:40 и выше О-антиген обнаружен в 76,1% больных и у 57,1% бибриононосителей. В период реконвалесценции количество антигена в сыворотке крови снижается, но в 33% больных он сохраняется до 20-25 дней.
Клинически выраженное заболевание сопровождается повышением уровня сывороточных антимикробных и токсиннейтрализирующих антител. Они появляются уже в конце 1-й недели после появления симптомов болезни. Аглютинины к холерному вибриону до 4-го дня заболевания обнаруживают в 35,7% больных, на 8-й день – практически у всех (98,6%). Уровень аглютининов достигает максимума на 2-й недели заболевания (на 11-15-й день регистрируют в 71% больных), а потом резко снижаются.
Самым простым и легко воспроизводимым методом определения антимикробных антител является реакция аглютинации (РА) с живыми культурами холерного вибриона, но ее чувствительность ограничена. Диагностические титры появляются к концу 1-й недели заболевания, но только в 19,7% больных холерой. Исследования парных сывороток, полученных с интервалом 7-10 дней при наличии 4-кратного и более нарастания титров антител, повышает вероятность положительных результатов до 89,6%.
В данное время наибольшее значение отдают определению вибриоцидных антител. Вибриоцидный тест (ВТ) является наиболее чувствительным в сравнении с РА, давая высокие титры, особенно у реконвалесцентов холеры. Следует учесть, что вибриоцидные антитела могут обнаруживаться и в сыворотке крови невакцинированных здоровых людей, которые никогда не болели холерой, а также у лиц, инфицированных Yersinia enterocolitica 09, цитробактером и др. Аглютинины относительно менее чувствительные к такой неспецифической стимуляции. ВТ, как и РА, позволяет регистрировать повышение уровня специфических антител (4-кратное и более) у 90-95% больных с бактериологически подтвержденным диагнозом холеры. Как антиген в РА и ВТ используют холерные вибрионы обоих серотипов, при необходимости отдавая предпочтение серотипу Огава, который чаще, чем Инаба, вступает в перекрестные реакции с гетерологичным серотипом холерного вибриона и реже дает неспецифические реакции с микробами других семейств.
Хотя эти серологические реакции являются наиболее чувствительными, необходимость использования в них живых вибрионов создает определенные трудности во время массовых обследований. Поэтому наибольшего внимания заслуживают антигенные ритроцитарные диагностикумы, которые позволили внедрить в практику РНГА и РТНГА. Эти реакции имеют достаточную чувствительность и специфичность, что дает возможность обнаруживать антитела у больных и людей, которые переболели холерой.
Отличия в титрах в случае параллельного использования РНГА и ВТ обусловленны преимущественно отличиями в физико-химической природе антител: IgG-антитела более эффективно обнаруживают при помощи бактерицидного метода (ОТ), а IgM-антитела – метода РНГА.
Таким образом, определение титров циркулирующих антител и динамики их нарастания в сыворотке крови больных холерой расширяет возможности ее лабораторной диагностики. Ретроспективный диагноз холеры с большей степенью вероятности может быть установлен в РА и ВТ, но только на основании парных сывороток крови больных.
Госпитализация больных является обязательной. Основу лечения составляет патогенетическая терапия – регидратация. Больные холерой не нуждаются в специальной диете и после завершения рвоты могут получать обыкновенной питание. Лицам, которые переболели холерой в тяжелой форме, в период реконвалесценции показаны продукты, которые содержат соли калия.
Регидратацию осуществляют в два этапа:
- I (регидратационный). Главная задача – восстановить уровень потерянной жидкости и дефицит электролитов – регидратация в объеме, который отвечает исходному дефициту массы тела, и баланс электролитов на основании клинических и лабораторных признаков дегидратации. Первичную регидратацию проводят на протяжении 1-1,5 ч.
- II (поддерживающий). Задачей этого этапа – коррекция потери воды и электролитов, которые продолжаются, вследствие диареи, которая продолжается, и профилактика дегидратации.
По рекомендациям ВООЗ, до 80% больных холерой можно успешно лечить стандартным пакетом пероральных регидратационных смесей (ПРС) ВООЗ/ЮНИСЕФ. Пациентам с дегидратацией крайне тяжелой степени нужны внутривенные введения регидратационных смесей. Для обеспечения своевременного доступа к лечению необходимо создавать центры по лечению холеры. При условии надлежащей организации лечения летальность не превышает 1%.
Основные принципы лечения больных холерой:
- восстановление объема циркулирующей крови;
- восстановление электролитного состава тканей;
- влияние на возбудителя.
Лечение нужно начинать в первые часы развития заболевания. при легкой форме достаточно пероральной регидратации. Больным с тяжелой гиповолемией необходисо немедленно провести регидратацию путем внутривенного введения изотонических и полиионных растворов. Из солевых растворов наиболее эффективными являются те, которые содержат калия хлорид, натрия гидрокарбонат и натрия хлорид соответственно потере основных электролитов (табл. 2). Часто используют растворы, которые содержат калия хлорид, натрия ацетат и натрия хлорид или натрия лактат, калия хлорид и кальция хлорид. ВООЗ рекомендует «раствор ВООЗ», который состоит из следующих компонентов: на 1 л апирогенной воды добавляют 4 г натрия хлорида, 1 г калия хлорида, 5,4 г натрия лактата и 8 г глюкозы.
|
Показатель |
Концентрация электролитов и глюкози, ммоль/л |
||||
|
Na |
Cl |
K |
HCO3 |
Глюкоза |
|
|
Холерные испражнения |
|||||
|
Взрослый |
130 |
100 |
20 |
44 |
- |
|
Дети |
100 |
90 |
33 |
30 |
- |
|
Инфузионные растворы |
|||||
|
Калия хлорид + кальция хлорид + натрия хлорид + натрия лактат (Рингера-лактат) |
130 |
109 |
4 |
28 |
0 |
|
Калия хлорид + натрия гидрокарбонат + натрия хлорид (Трисоль, Даккский раствор) |
133 |
98 |
13 |
48 |
0 |
|
ПРС ВООЗ |
90 |
80 |
20 |
30* |
111 |
|
* - гидрокарбонаты представленные присодиума цитратом |
|||||
Полиионные растворы вводят внутривенно, предварительно подогрев их до температуры 38-40°C. Скорость введения составляет 40-48 капель в минуту при дегидратации II степени и 80-120 мл/мин – III-IV степень.
Определяя объем раствора для введения, необходимо учитывать потери жидкости с испражнениями и контролировать молекулярную массу плазмы крови в лаборатории. Кроме того, вследствие опасности передозировки солей калия, что приводит к ознобу и повышению температуры тела, следует определять содержание калия в крови (на плазменном фотомере), повторно записывать электрокардиограмму, на которой в таких случаях обнаруживают удлинение интервала P-Q и очень высокий зубец T. В случае появления признаков гиперкалиемии жидкость целесообразно вводить внутривенно медленнее или переходить на капельное вливание раствора, в котором нет солей калия (он состоит с 6 г натрия хлорида и 4 г натрия гидрокарбоната на 1 л раствора).
Внутривенное введение указанных выше солевых растворов способствует достаточно быстрому восстановлению водно-солевого баланса, устраняет интоксикацию, восстанавливает нормальную деятельность сердечно-сосудистой системы и почек, способствует прекращению поноса и рвоты. Однако эти растворы следует вливать продолжительно, чтобы на протяжение всего курса лечения было введено до 30-35 л инфузионного раствора.
С целью стабилизации состояния больного необходимо проводить коррекцию потери воды и электролитов. Следует вводить такое количество растворов, сколько больной теряет с испражнениями, рвотными массами, мочой. Кроме того, важно учитывать, что за сутки взрослый человек теряет с дыханием и через кожные покровы до 1-1,5 л жидкости. Для правильного определения объема инфузии необходимо собирать и измерять объем всех выделений.
Антибиотики как дополнительное средство снижают длительность клинических проявлений холеры и ускоряют очищение от вибрионов. С целью коррекции биоциноза кишечника больным холерой уже в острый период заболевания назначают препараты из микроорганизмов семейства Saccharomyces. Препаратом выбора является тетрациклин, который начинают вводить после устранения циркуляторных нарушений по 500 мг каждые 6 часов. Можно также применять доксициклин в дозе 300 мг одноразово. Эти препараты не рекомендованы детям до 8 лет. эффективными являются также ципрофлоксацин и еритромицин.
Больных, которые перенесли холеру, а также вибриононосителей выписывают из стационара после клинического выздоровления и трех негативных бактериологических исследований испражнений.
Исследуют испражнения через 24-36 часов после окончания антибактериальной терапии на протяжение 3 дней подряд. Желчь (в порциях В и С) исследуют однократно. У работников пищевой промышленности, водоснабжения, детских и лечебно-профилактических учреждений испражнения исследуют пятикратно (на протяжении 5 дней), а желчь – однократно.
Сразу же после обнаружения вспышки заболевания стратегия вмешательства должна быть направленна на:
Обеспечение обеззараженной водой и санитарных условий является значительной проблемой, но это остается решающим фактором в снижении заболеваемости холерой.
Сегодня ни одна страна не требует для въезда на ее территорию свидетельство противохолерной вакцинации. Имеющийся опыт свидетельствует о том, что карантинные меры и запрет на перемещение людей и товаров не являются необходимыми. Отдельные случаи холеры связывают с употреблением импортированных продуктов. Следовательно, ограничение импорта пищевых продуктов, изготовленных соответственно с надлежащей практикой производства, на основании только того факта, что в данной стране холера является эпидемическим или эндемическим заболеванием, необоснованно.
Странам, которые граничат с районами, охваченными холерой, рекомендуется усилить эпидемиологический надзор за болезнью и национальную готовность к быстрому выявлению вспышек холеры и принятия соответствующих мероприятий в случае международного распространения этого заболевания. Лицам, которые совершают поездки, необходимо предоставлять информацию о потенциальной опасности и симптомы холеры, профилактические мероприятия, которых нужно придерживаться, и про то, когда и куда нужно сообщать про случаи заболевания.
Согласно рекомендациям ВООЗ, случай заболевания холерой следует предполагать, если:
Пациентам с обезвоживанием крайне тяжелой степени необходимы внутривенные вливания. Также можно назначать соответствующие антибиотики для сокращения длительности диареи, снижения объема необходимых регидратационных жидкостей и сокращение периода удаления бацилл.
Для детей в возрасте до 5 лет требуется дополнительное введение Zn2, которое оказывает эффективное действие в сокращении длительности и снижения числа эпизодов диареи. Для обеспечения своевременного доступа к лечению среди групп населения, охваченных заболеванием, необходимо создавать центры специальной помощи.
Чтобы предупредить попадание инфекции из других государств, следует осуществлять систему специальных карантинных мероприятий на границе, в морских и воздушных портах. При выявлении больных холерой медицинские работники обязаны в установленном порядке немедленно сообщать вышестоящие органы охраны здоровья.
В случае появления в той или иной местности случаев заболевания холерой всех больных, а отдельно от них и лиц, которые были с ними в тесном контакте, следует немедленно изолировать в холерный госпиталь или изолятор, в очаге провести дезинфекцию. Следует осуществлять подворные обходы для выявления больных, усилить санитарный контроль над водоснабжением и пищевыми продуктами, обязательно хлорировать воду для питья. Лица, которые были в контакте с больными холерой, изолируют на 6 дней, и за это время у них трижды проводят бактериологическое исследование испражнений на холерные вибрионы. При выявлении холеры срок карантина продлевают еще на 6 дней, делают дезинфекцию, больных госпитализируют в инфекционный госпиталь, а у остальных дважды-трижды исследуют испражнения на холерные вибрионы.
Для лиц, которые выздоравливают после заболевания, условием выписки является полное клиническое выздоровление, а также негативные результаты трех исследований испражнений на холерные вибрионы, которые делают на 6-й, 7-й и 8-й дни после окончания поноса. При отсутствии возможностей проведения бактериологического исследования выписывать больных из стационара можно только через 14 дней после исчезновения симптомов.
С целью предупреждения занесения инфекции из эндемических очагов следует придерживаться санитарно-гигиенических мероприятий (обеззараживание воды, мест общего пользования, мытье рук, термическая обработка пищи и др.).
В данное время существует два типа безопасных и эффективных пероральных вакцин против холеры. Обе являются цельноклеточными убитыми вакцинами.
Одна из вакцин (Dukoral) содержит рекомбинанту В-субъединицу. Она прошла предварительную оценку ВООЗ и лицензирована более чем в 60 странах. Установлено, Что Dukoral обеспечивает кратковременную защиту от V. cholerae O1 на уровне 85-90% среди пациентов всех возрастных групп на протяжении 4-6 месяцев после иммунизации.
Вакцина Shanchol, в отношении которой ожидается предварительная оценка ВООЗ, обеспечивает более длительную защиту против V. cholerae O1 и О139 среди детей в возрасте до 5 лет.
Две дозы обеих вакцин вводят с интервалом от 7 дней до 6 недель.
ВООЗ не рекомендует использование парентеральной противохолерной вакцины из-за ее низкой защитной эффективности и высокой частоты тяжелых побочных эффектов.
По рекомендациям ВООЗ, в районах, где холера является эндемической, а также существует опасность возникновения вспышек заболевания, иммунизацию необходимо проводить в сочетании с традиционно рекомендованными контрольными мероприятиями. Вакцины оказывают кратковременную защиту, пока принимаются такие долговременные мероприятия, как улучшение качества воды и санитарных условий.
Вакцинацию следует проводить среди уязвимых групп населения, которые живут в районах высокого риска. Вакцинация не должна препятствовать осуществлению других мероприятий по борьбе и профилактике холеры.
В медицинской практике считается, что боррелиоз (болезнь Лайма) – это заболевание,...
Хроническая обструктивная болезнь легких (ХОБЛ) – прогрессирующая хроническая патология,...
Среди заболеваний, вызывающих почечную гипертензию чаще всего встречаются следующие:...
В последние годы отмечено существенное увеличение числа больных, инфицированных вирусом...
В настоящее время круг посещаемых туристами новых географических регионов существенно...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости