Послеродовой тиреоидит
Послеродовой тиреоидит – разновидность аутоиммунного тиреоидита, который представляет...
Специалистам / Практика / Практика (статья)
 Гипотиреоз и беременностьПатология щитовидной железы встречается довольно часто, особенно в йододефицитных регионах, к которым относится вся территория Украины. Поэтому вероятность нарушений функционального состояния щитовидной железы у беременных очень высокая, что повышает риски, которые отягощают течение беременности или приводят к тому, что беременность становится невозможной.
Гипотиреоз и беременностьПатология щитовидной железы встречается довольно часто, особенно в йододефицитных регионах, к которым относится вся территория Украины. Поэтому вероятность нарушений функционального состояния щитовидной железы у беременных очень высокая, что повышает риски, которые отягощают течение беременности или приводят к тому, что беременность становится невозможной.
В 2017 году Американская тиреоидная ассоциация опубликовала новые рекомендации по ведению беременности, в которых уточняются диагностические и лечебные подходы к женщинам с такой патологией. В этих рекомендациях отмечено, что нормальный диапазон концентрации тиреотропного гормона (ТТГ) отличается от такого для небеременных женщин и зависит от срока беременности. Уровень тиреотропного гормона более 2,5-3,0 мМО/л является критическим и свидетельствует о наличии гипотиреоза, который нуждается в немедленном проведении заместительной терапии препаратами левотироксина (L-тироксина). Также каждая беременная должна включать в свой рацион питания дополнительное потребление препаратов калия йодида в дозе 150-200 мкг/сутки ежедневно на протяжении всего периода беременности и кормления грудью.
Щитовидная железа является одним из наиболее важных органов, который за счет синтеза и дальнейшей секреции гормонов – малоактивного тироксина (Т4) и активного трийодтиронина (Т3), обеспечивает часть жизненно необходимых функций в организме человека. От того, как функционирует щитовидная железа, зависит состояние нервной, сердечно-сосудистой, половой и других систем, а также возможность оплодотворения и рождения потомства. Любая дисфункция щитовидной железы (избыток или недостаток гормонов, манифестация или субклинические нарушения) угрожает самой беременной женщине и ее будущему ребенку. Головной мозг и нервная система плода, а также некоторые другие ткани формируются и дозревают за счет именно тиреоидных гармонов. Своевременное обнаружение подобных нарушений предотвращает возникновение в дальнейшем проблем, которых возможно было избежать.
Тиреоидная система состоит из центральной части, которая расположена в головном мозге (гипофиз и гипоталамус), и периферической – непосредственно щитовидной железы. Гипоталамус регулирует деятельность гипофиза за счет выделения рилизинг-гормонов (тиреостатинов и тиреолиберинов). Центральная часть управляет (стимулирует) периферию (щитовидную железу) за счет синтеза тиреотропного гормона (ТТГ) в гипофизе. Именно тиреотропный гормон является интегральным лабораторным показателем (главным), с помощью которого оценивается функциональное состояние всей тиреоидной системы. Поэтому анализ ТТГ является обязательным (скрининговым) во всех случаях, когда необходимо провести оценку функционального состояния щитовидной железы – при планировании беременности, в начале беременности, при наличии патологии щитовидной железы – на протяжении всего периода беременности и после родов. Также у беременных рекомендуется определять концентрации свободного тироксина (FT4) и свободного трийодтиронина (FT3). В периферических тканях малоактивный свободный тироксин преобразуется в активный свободный трийодтиронин за счет ферментов, в которых содержится селен. Их эффект проявляется через взаимодействие с клеточными рецепторами.
Тиреоиндная система функционирует по принципу обратных связей. В случае нехватки в крови гормонов щитовидной железы гипофиз начинает активно синтезировать тиреотропный гормон – уровень ТТГ повышается при гипотиреозе, а при высоком содержании тиреоидных гормонов в крови уровень тиреотропного гормона снижается (гипертиреоз) (таблица 1).
|
УРОВЕНЬ |
КЛИНИЧЕСКОЕ СОСТОЯНИЕ |
|||
|
ТТГ, мМО/л |
FT4 |
FT3 |
||
|
< 0,1 |
↑↑ |
↑ |
Гипертиреоз манифестный (первичный) |
|
|
0,1 - < 0,4 |
Норма |
Норма |
Субклинический гипертиреоз |
|
|
0,4 - 2,5 |
Норма |
Норма |
Нормальный лабораторный (референтный) диапазон |
Физиологическая норма (идеальный уровень) для 95% здоровых людей |
|
>2,5 – 4,0 |
Норма |
Норма |
Минимальная тиреоидная недостаточность, высокий нормальный уровень |
|
|
4,1 - < 10,0 |
Норма |
Норма |
Субклинический гипотиреоз |
|
|
10,0 и ↑ |
↓ |
↓ |
Гипотиреоз манифестный (первичный) |
|
В случае, если обнаружено повышение только концентрации тиреотропного гормона в крови при нормальных значениях тиреоидных гормонов – это субклинический гипотиреоз, который также требует проведения заместительной гормональной терапии препаратами левотироксина, но в малых дозах (25-50 мкг/сутки 1 раз в день, утром, за 30 минут до еды; длительность приема определяет врач).
Показатель тиреотропного гормона используют не только для диагностики нарушений функции щитовидной железы, но и для контроля эффективности лечения патологических состояний противотиреоидной терапии или в случае назначения гормонозаместительной терапии с помощью препаратов L-тироксина, а также с целью дифференциальной диагностики тех заболеваний, которые сопровождаются задержкой умственного, физического или полового развития, артериальной гипертензией, аритмией, миопатией, гипо- или гипертермией, алопецией, депрессией, аменореей, бесплодием, гиперпролактинемией и др.
В условиях высокого уровня тиреотропного гормона в крови, особенно на протяжении долгого периода времени, происходит пролиферация клеток щитовидной железы, что приводит к гипертрофии тканей (образованию диффузного зоба, увеличения количества коллоида) или локальная гиперплазия (приводит к образованию узлового зоба).
Оценку концентрации сывороточного тиреотропного гормона рекомендуется проводить всем женщинам, которые обращаются за помощью с проблемой бесплодия.
Нарушение функции щитовидной железы (гипотиреоз, гипертиреоз) диагностируются нечасто – примерно у 2-5% человек, в 12% случаев обнаруживается среди беременных и женщин, которые не могут забеременеть, а те, кто прибегает к процедуре ЭКО (экстракорпорального оплодотворения) – до 20% случаев.
Стоит отметить, что во время беременности в организме женщины увеличивается уровень эстрогенов, что может сопровождаться повышением концентрации тиреотропного гормона примерно у 20% женщин на протяжении первого триместра беременности. В то же самое время у других женщин может наблюдаться снижение уровня тиреотропного гормона, что обусловлено повышением уровня хорионического гонадотропина (который достигает пика к 10-12 недели беременности), что примерно в 2% случаев дает клинику транзиторного гестационного тиреотоксикоза, который характеризуется легкими проявлениями избытка тиреоидных гормонов и неудержимой рвотой на протяжении первого триместра беременности. Контроль уровня тиреотропного гормона у беременных, которые получают заместительную терапию (левотироксин) или имеют какую-либо патологию щитовидной железы, должен осуществляться каждый 1-2 месяца (таблица 2).
|
Период беременности |
Уровень ТТГ, мМО/л |
|
I триместр |
0,1-2,5 |
|
II триместр |
0,2-3,0 |
|
III триместр |
0,3-3,0 |
Следовательно, показатель уровня тиреотропного гормона у беременных более 2,4-3,0 мМО/л является критическим, что свидетельствует о наличии у беременной гипотиреоза. В этом случае необходимо назначать заместительную гормональную терапию препаратами левотироксина, с дальнейшим контролем уровня ТТГ каждые 4 недели на протяжении всего срока беременности. Поэтому если женщина планирует беременность, она должна пройти соответствующее клиническое обследование.
Наиболее частыми причинами субклинического гипотиреоза у беременных является йодный дефицит, который диагностируется по уровню тиреоглобулина в крови, норма которого составляет 2,0-9,0 нг/мл). Иногда устойчивый гипотиреоз может вызывать аутоиммунный тиреоидит (АИТ) с повышенными уровнями антител к тиреоидной пероксидазе (АТПО) или тиреоглобулину, а также последствия хирургического лечения или в результате радиационного облучения щитовидной железы.
Также следует учитывать имеющийся дефицит йода, который исторически существует на всей территории Украины и Европейском континенте. Беременные и женщины, которые кормят грудью, входят в состав группы повышенного риска. На протяжении всего периода беременности и кормления грудью, а также за 3-6 месяцев до запланированной беременности некоторые специалисты рекомендуют принимать препараты йода (например, калия йодид в дозе 200 мкг/сутки, ежедневно). Потребность в йоде у этих женщин выше, чем не у беременных, и составляет примерно 250 мкг/сутки. Новые рекомендации Американской тиреоидной ассоциации (ATA) (2017), говорят, что безопасный уровень йода для беременных составляет 500 мкг/сутки суммарно на протяжение года.
Гормоны щитовидной железы необходимы в процессе формирования плода: для формирования головного мозга, а также его полноценного функционирования на протяжении всей жизни. Свободный тироксин и свободный трийодтиронин влияют на нейрогенез, миграцию нейронов, дифференциацию клеток-нейронов и глии, синаптогенез и миелинизацию. Дефицит гормонов щитовидной железы, даже на протяжении небольшого периода, может вызвать необратимые повреждения мозга. Существуют особенности влияния гормонов щитовидной железы на головной мозг плода. Активный свободный трийодтиронин не может проникать через гематоэнцефалический барьер, но этот барьер пропускает свободный тироксин. В первом триместре беременности, когда у плода еще не функционирует собственная щитовидная железа, его мозг формируется только за счет материнского свободного тироксина, который, преодолевая гематоэнцефалический барьер, трансформируется в свободный трийодтиронин непосредственно в головном мозге (рисунок 1).
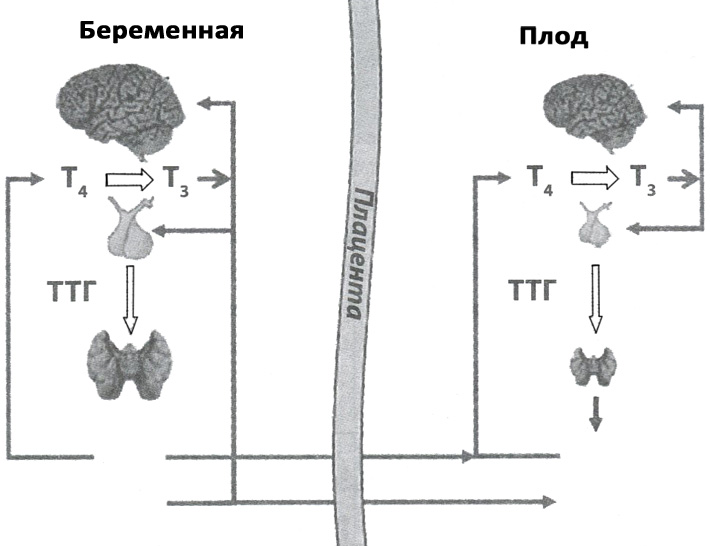
Рисунок 1. Особенности влияния гормонов щитовидной железы матери на головной мозг плода. Материнские гормоны проходят через плаценту, но гематоэнцефалический барьер пропускает только свободный тироксин, активация которого до свободного трийодтиронина происходит непосредственно в мозге плода
Американская тиреоидная ассоциация рекомендует женщинам, которые планируют беременность или уже беременные, ежедневно дополнять свой рацион пероральными добавками, которые содержат 150 мкг йода в виде йодида калия. Прием препаратов йода оптимально начинать за 3 месяца до запланированной беременности. Беременным женщинам рекомендуется регулярно проходить универсальный скрининг свободного тироксина с целью обнаружения понижения его уровня. Всем беременным женщинам должно назначаться пероральное лечение при любых дисфункциях щитовидной железы от начало до момента родов, заранее или текущее использование заместительной терапии препаратами левотироксина или тиреостатиками (метимазол, карбимазол или пропилтиоурацил).
При наличии перечисленных ниже факторов риска рекомендуется проведение регулярной диагностики на содержание тиреотропного гормона:
Во время беременности организм требует достаточное количество гормонов щитовидной железы, чтобы поддерживать нормальный процесс развития плода и собственные потребности. Неконтролированный дефицит тиреоидных гормонов может привести к критическим осложнениям беременности (например, преждевременные роды, преэклампсия, выкидыш, послеродовые кровотечения, анемия, отслоение плаценты, а также смерть плода или самой матери).
Существует несколько причин развития гипотиреоза. Наиболее распространенной причиной субклинического гипотиреоза является йодный дефицит, манифестного гипотиреоза – аутоиммунный тиреоидит, а в некоторых случаях – хирургическое лечение, облучение щитовидной железы, прием лекарственных препаратов (препараты лития, амиодарон). Потребность в тиреоидных гормонах значительно увеличивается во время беременности и увеличивается с каждым триместром, поэтому у женщин с изначально нормальным уровнем этих гормонов при наличии каких-либо заболеваний щитовидной железы может развиться гипотиреоз. После родов потребность организма женщины в гормонах щитовидной железы резко снижается, часто до уровня, который был до беременности.
Большинство женщин, которые во время беременности страдают от гипотиреоза, имеют незначительные симптомы вызванные нарушением функции щитовидной железы или же они совсем отсутствуют.
Цель лечения гипотиреоза заключается в поддержании нормального уровня тиреотропного гормона, что будет свидетельством правильного баланса гормонов щитовидной железы в крови. Напомним, что нормальный уровень тиреотропного гормона (ТТГ) у беременных отличается от нормы у небеременных. Допустимые нормы тиреотропного гормона во время беременности – 0,1-3,0 мМО/л (по стандартам США) или 0,1-3,5 мМО/л (по Европейским рекомендациям) в зависимости от срока беременности (см таблицу 2). Обнаружение повышения уровня тиреотропного гормона более чем 3,0-3,5 мМО/л свидетельствует о снижении функции щитовидной железы у беременных – гипотиреоз, который требует обязательного проведения заместительной гормональной терапии препаратами левотироксина до момента достижения целевой компенсации тиреотропного в пределах 0,5-1,5 мМО/л.
Адекватное лечение и мониторинг гипотиреоза позволяет полностью избежать вероятных осложнений, которые могут быть с ним связаны. Лечение гипотиреоза заключается в проведении заместительной гормональной терапии тиреоидными гормонами по принципам, которые применяются к небеременным. Препараты левотироксина сначала назначают в минимальной дозе 25 мкг/сут в один прием утром за 30-60 минут до завтрака. Постепенно дозу повышают до необходимого уровня, который определяется по уровню тиреотропного гормона (ТТГ должен быть в пределах допустимой норма). Применение препаратов левотироксина в качестве заместительной гормональной терапии является абсолютно безопасным, при условии соблюдения правил расчета дозы препарата. Большинство небеременных больных гипотиреозом нуждаются в подборе дозы тиреоидных гормонов, которая позволит поддерживать концентрацию тиреотропного гормона в пределах идеального значения 0,5-2,5 мМО/л, что будет соответствовать уровню, характерному для 95% здоровых лиц и не станет помехой для зачатия ребенка.
При постановке диагноза гипотиреоз у беременных мониторинг (диагностика) производится в зависимости от клинической задачи не чаще чем 1 раз в 2 недели и не реже 1 раза в 1-2 месяца; оптимально – ежемесячно на протяжении всего периода беременности и первые несколько месяцев после родов.
Прием препаратов левотироксина рекомендуется дополнять препаратами йода (таблетки калия йодида) в дозе 200 мкг/день на протяжении всего периода беременности и до момента прекращения кормления ребенка грудным молоком, в независимости от вида заболевания щитовидной железы.
Если заболевание щитовидной железы имеет хронический характер, препараты левотироксина и йода следует продолжать принимать и после родов (в этом случае длительность приема препаратов необходимо обсуждать с лечащим врачом) (таблица 3).
|
НОМЕР РЕКОМЕНДАЦИИ |
СОДЕРЖАНИЕ |
|
18 |
Прием левотироксина может рассматриваться у беременных с субклиническим гипотиреозом учитывая его способность предупреждать развитие заболевания (прогрессирование более значительного гипотиреоза). Минимальный риск несут низкие дозы L-тироксина – 25-50 мкг/день. |
|
19 |
Левотироксин не используется с целью повышения фертильности у небеременных женщин, у которых наблюдаются позитивные показатели антител (аутоиммунные заболевания) и которые пытаются при этом забеременеть естественным путем. |
|
20 |
Субклинический гипотиреоз у женщин, которые прибегают к процедуре ЭКО или ИКСИ, необходимо лечить препаратами левотироксина. Цель лечения – достижение концентрации тиреотропного гормона (ТТГ) < 2,5 мМО/л |
|
21 |
Глюкокортикоидная терапия не рекомендуется эутиреоидных, антителопозитивных женщин, которые задействованы в программах искусственного оплодотворения. |
|
23 |
По мере возможности, диагностику функции щитовидной железы следует проводить до или после 1-2 недели после контролированной гиперстимуляции яичников, так как результаты, которые получают во время проведения этой процедуры, тяжело интерпретировать. |
|
24 |
Женщинам, которые забеременели после управляемой гиперстимуляции яичников, определение уровня тиреотропного гормона необходимо повторить через 2-4 недели после нормализации его показателя. |
|
28 |
Беременным женщинам с концентрацией тиреотропного гормона более 2,5 мМО/л необходимо определять уровень антител к тиреопероксидазе (АТПО). |
|
30 |
Изолированная гипотироксинемия не должна регулярно рассматриваться во время беременности |
|
31 |
При проведении терапии гипотиреоза препаратами левотироксина во время беременности другие тиреоидные препараты (например, трийодтиронин или препараты высушенной щитовидной железы) не используются. |
|
33 |
Женщинам с манифестным и субклиническим гипотиреозом (без лечения или которые потребляют препараты) или с высоким риском развития гипотиреоза (например, эутиреоидные АТПО-позитивные, после лечения радиоактивным йодом или после гемитиреоидэктомии) необходимо контролировать уровень тиреотропного гормона в сыворотке крови примерно каждые 4 недели до середины беременности и хотя бы один раз примерно на 30 неделе гестации. |
|
34 |
Больных гипотиреозом женщин репродуктивного возраста, которые получают лечение препаратами левотироксина, необходимо предупреждать о вероятности увеличения потребности в дозе препарата во время беременности. Такие женщины должны ставить в известность врача о подтвержденной или планируемой беременности |
|
36 |
Женщины с гипотиреозом, которые получают лечение левотироксином и имеют подозрение на возможную беременность или ее подтверждение (например, позитивный тест на беременность в домашних условиях), должны самостоятельно увеличить дозу препарата на 20-30% и срочно сообщить об этом врачу для оперативной диагностики и определения дальнейшей тактики ведения. Одним из способов достижения оптимального увеличения дозы препарата является введение 2 дополнительных доз препарата на текущую неделю |
|
37 |
После родов доза левотироксина должны быть снижена до той нормы, которая была до момента беременности. Диагностику функции щитовидной железы необходимо проводить через 6 недель после родов. |
|
38 |
Некоторые женщины, которым левотироксин впервые был назначен во время беременности, могут не нуждаться в его использовании после родов, особенно когда доза препарата менее 50 мкг/день. Решение о прекращении приема левотироксина, по желанию, может быть принято пациентом или врачом. При отмене приема левотироксина, оценка уровня тиреотропного гормона следует проводить через 6 недель |
Изолированная гипотироксинемия (псевдогипотиреоз) характеризуется низкой концентрацией свободного тироксина при нормальном уровне тиреотропного гормона (то есть эутиреозе). Это может быть вызвано двумя причинами: йодным дефицитом или плохим качеством лабораторного анализа (ошибкой). Применение йодированной соли на протяжении длительного времени снижает вероятность заболеваний щитовидной железы и значительно снижает риск гипотироксинемии во время беременности.
По данным некоторых авторов, примерно у 2,5% здоровых женщин концентрация свободного тироксина в крови может быть ниже нормы. У таких женщин может быть высокий индекс осложнений беременности, которые характерны для больных гипотиреозом: возникать непроизвольные аборты, преждевременные роды, различные осложнения во время родов, повышение вероятности перинатальной смертности, врожденные дефекты развития, макросомия плода (масса новорожденного более 4000 г), нарушения нервно-психического развития у потомства (психомоторный дефицит, ассоциированный с гестационным диабетом, неонатальной кровоизлияние в середину желудочков).
У таких женщин необходимо исследовать достаточность обеспечения йодом (ориентируясь на уровень тиреоглобулина в крови), в случае обнаружения йодного дефицита назначать пероральные препараты йода. С клинической точки зрения изолированная гипотироксинемия у беременных и небеременных лиц не требует обязательного проведения заместительной терапии препаратами левотироксина.
Часто выявление низкого уровня свободного тироксина при нормальном уровне тиреотропного гормона свидетельствует о лабораторной или методической ошибке, а также низкое качество диагностических наборов. При обнаружении плохих анализов необходимо повторить исследование свободного тироксина и тиреотропного гормона, лучше это сделать в другой лаборатории. В большинстве случаев повторный анализ не подтверждает первичного результата (таблица 4).
|
Номер рекомендации |
Содержание |
|
74 |
Поскольку материнский гипотиреоз может неблагоприятно сказаться на лактации, у таких женщин со снижением продукции грудного молока при отсутствии других установленных причин необходимо исследовать уровень тиреотропного гормона в крови с целью определения дисфункции щитовидной железы. |
|
75 |
Несмотря на негативное влияние на лактацию, субклинический и манифестный гипотиреоз следует лечить у женщин, кормящих грудным молоком. |
|
76 |
Влияние материнского гипотиреоза на лактацию досконально не изучен. Следовательно, на сегодняшний день нет конкретных рекомендаций в отношении лечения материнского гипертиреоза на основании улучшения лактации. |
|
78 |
У кормящих грудным молоком женщин применяются те же самые принципы, которые разработаны для лиц, которые не кормят грудью. Исключение составляют особые решения в отношении лечения, направленных на улучшение лактации. |
|
81 |
Все кормящие грудным молоком женщины должны принимать примерно 250 мкг йода ежедневно после еды. |
|
82 |
Кормящие грудным молоком женщины должны дополнять йодом свой ежедневный рацион за счет пероральных добавок (с содержанием йода – 150 мкг). Рекомендуется потреблять йодид калия (который входит в состав многих поливитаминных комплексов), поскольку бурые водоросли и другие формы водорослей не могут надежно обеспечить дневную норму потреблений йода. |
|
84 |
Как во время беременности, так и при кормлении грудью следует избегать постоянного потребления йода, норма которого превышает 500-1100 мкг/день из-за опасений по поводу возможной стимуляции гипотиреоза у младенца. |
По определению всемирной организации охраны здоровья (ВООЗ), йодирование, вероятно, является наиболее дешевым и эффективным способом предотвращения и профилактики развития йододефицитных заболеваний. Йодный дефицит не можно вылечить раз и навсегда. Программу йодной профилактики нельзя никогда заканчивать, поскольку она проводится на природной территории, на которой всегда существовал дефицит йода в грунте и воде. Действующие сегодня регламентирующие документы подчеркивают, что профилактику дефицита йода у населения следует проводить непрерывно, ежедневно в случае проживания в местности, где существует дефицит микронутриентов.
У беременных и женщин кормящих грудным молоком йодная профилактика осуществляется с первого дня беременности (желательно за долго до планируемой беременности), на протяжении всего периода беременности за счет ежедневного потребления пероральных дозированных форм (таблеток) препаратов йодида калия в дозе 200 мкг после еды в любое время дня.
Авторы: Каминский А.В., Татарчук Т.Ф.
Послеродовой тиреоидит – разновидность аутоиммунного тиреоидита, который представляет...
В случае диагностирования рака щитовидной железы у женщин репродуктивного возраста, а также в...
Беременность не является противопоказанием при аутоиммунном тиреоидите при условии нормальной...
Компенсированный гипотиреоз – субклинический или манифестный, в независимости от причин...
Начиная уже с первых недель беременности, под воздействием определенных факторов условия...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости