Этиология и локализация боевых ранений
Интенсивность боя, является ли данный бой наступательным или оборонительным, выигрывается ли...
Медицина / Патология / Патология (статья)
 Смертельные боевые раненияДостаточно трудно определить причину смерти и локализацию смертельного ранения. Множественные ранения дают, как правило, эффект совместного действия, и бывает невозможно сказать, какие из них стало непосредственной причиной смерти. Более того, многие смертельные ранения на войне приводят к полному расчленению тела или к очень сильному его повреждению.
Смертельные боевые раненияДостаточно трудно определить причину смерти и локализацию смертельного ранения. Множественные ранения дают, как правило, эффект совместного действия, и бывает невозможно сказать, какие из них стало непосредственной причиной смерти. Более того, многие смертельные ранения на войне приводят к полному расчленению тела или к очень сильному его повреждению.
Подавляющее большинство военных ран приходится на конечности (см статью «Этиология и локализация боевых ранений»). Наиболее смертельными являются раны головы и груди.
Полную официальную аутопсию по каждой смерти в бою не могут позволить себе даже вооруженные силы богатых стран, это делалось в очень редких случаях. В таблице 1 приведены три примера анатомической локализации смертельных ранений.
|
|
Военные США (погибли во Второй мировой войне) |
Военные США (погибли во Вьетнаме) |
Военные Израиля (погибли в Ливане) |
||
|
Голова |
42% |
37% |
46% |
9% |
34% |
|
Шея |
6% |
3% |
|||
|
Лицо |
3% |
22% |
|||
|
Грудная клетка |
30% |
24% |
45% |
||
|
Брюшная полость |
12% |
9% |
|||
|
Множествен-ные ранения |
- |
17% |
- |
||
|
Конечности |
13% |
3% |
21% |
||
|
Мягкие ткани |
- |
1% |
- |
||
Преобладают, как можно было предположить, ранения жизненно важных отделов, особенно раны головы, лица, шеи и грудной клетки.
Классическое описание смертности от бытовых травм дал доктор Д. Транки (D. Trunkey) в 1983 году, согласно которому смертность имеет три категории: немедленная смерть (50%), ранняя смерть (30%) и поздняя смерть (20%) (рисунок 1).
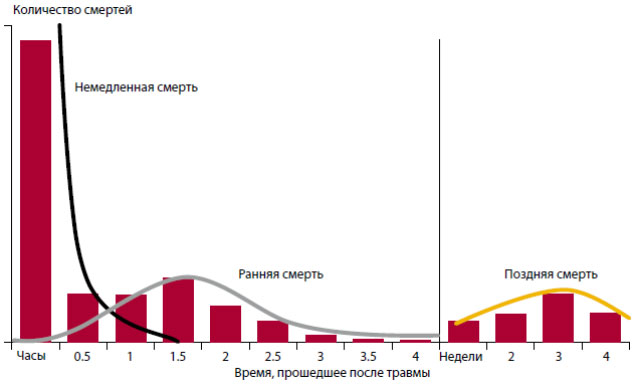
Рисунок 1. Трехвершинное распределение травматической смертности
Большинство смертей наступает в момент ранения или в пределах нескольких минут после него. Это является результатом тяжелейших травм, несовместимых с жизнью (серьезная травма головного мозга, массивное кровоизлияние).
На войне, помимо тяжелых травм головы и туловища (сердца, печени и основных кровеносных сосудов), у некоторых жертв происходит полное разрушение тела или сожжение в результате ожогов. Известно, что 70% смертей происходит в течение пяти минут после нанесения ранения, и этим людям практически ничем нельзя помочь (показатель таких ранений колеблется в пределах 17%-20%).
Такая смерть наступает в интервале от нескольких минут до нескольких часов после ранения. Эта вершина ассоциируется с понятием «золотого часа», то есть если быстро предпринять соответствующие меры, то пациента можно спасти.
При ранениях на войне присутствуют три главных фактора ранней смерти:
Большинство из таких ранних смертей можно предотвратить в течение первого «золотого часа», если будут вовремя приняты надлежащие меры первой медицинской помощи.
Поздняя смерть наступает в интервале времени от нескольких дней до нескольких недель после ранения в результате последующих осложнений или инфекций, полиорганной недостаточности и коагулопатии, а также не поддающегося контролю увеличения внутричерепного давления, которое является следствием посттравматического церебрального отека (закрытая черепно-мозговая травма).
В условиях вооруженного конфликта, когда раны изначально загрязнены и инфицированы (см статью «Особенности хирургии во время вооруженных конфликтов»), качественные и ранние меры первой медицинской помощи могут снизить отрицательное влияние инфекции и других осложнения. Некачественная ранняя первая помощь может спровоцировать заболевание (например, сепсис), а также смерть.
Понимание этого трехвершинного распределения травматической смертности способствовало совершенствованию неотложной медицинской помощи и транспортировки больных в мирных условиях. Во многих промышленно развитых странах быстрая эвакуация и ранняя специализированная реаниматологическая помощь, организованная с целью своевременного оказания помощи больному в течение «золотого часа», свели эти три вершины распределения смертности к двум: немедленным и поздним смертям.
Руководство вооруженных сил пришло к заключению, что трехвершинное распределение травматической смертности актуально и в условиях вооруженного конфликта. В армии стремятся выделить три категории пациентов в соответствии с тем, что можно сделать при различных оперативных сценариях на поле боя. Это существенным образом влияет на категории сортировки раненых.
Одним из результатов улучшения догоспитальной помощи и эвакуации является то, что некоторые раненые переходят из категории павших в бою (немедленные смерти) в категорию умерших от ран (ранние смерти), в то время как некоторых военных удается спасти. Среди наиболее важных мер, предпринимаемых на поле боя, следует отметить остановку кровоизлияния при поддающемся контролю кровотечении и поддержание путем использования простых процедур функции дыхательных путей и дыхания.
|
ОПЫТ РАБОТЫ КРАСНОГО КРЕСТА Не все проникающие ранения головы являются настолько тяжелыми, чтобы быть несовместимыми с жизнью. Тем не менее небрежно оказанная догоспитальная помощь, долгая и тяжелая эвакуация могут привести к тому, что большое число оставшихся в живых с травмами головы (раненные в бою) погибают позднее (переходят в разряд умерших от ран) вследствие ненадлежащего контроля верхних дыхательных путей, что ведет к асфиксии, рвоте и попаданию рвотных масс в дыхательные пути. Именно это произошло во время одной из войны в Африке, гле принимала участие «классическая» армия. Большое количество пациентов с излечимыми ранами головы умирали во время продолжавшейся три дня эвакуации в кузовах грузовиков, двигавшихся по проселочным дорогам через заросли кустарника. У врачей не было возможности произвести эндотрахеальную интубацию. Хирург Красного Креста предложил провести перед эвакуацией в прифронтовом полевом госпитале трахеотомию этим находившимся в коматозном состоянии пациентам, что в сложившихся условиях было единственной возможностью обеспечить свободную проходимость дыхательных путей. Такая простая процедура в результате позволила вдвое снизить смертность среди этой группы пациентов. |
28 августа 1995 года в результате артиллерийского обстрела рынка Маркале в Сараево, находящегося в нескольких минутах ходьбы от двух лечебно-диагностических центров, были ранены 104 человека, 42 из которых в итоге скончались, то есть смертность составила 40,8%.
Двадцать три человека погибли сразу, еще десять – по прибытии в больницу (то есть на вершине 1 показатель летальности составил 79%). Пять человек умерли во время операций (вершина 2 – 12%) и еще четыре – через неделю (вершина 3 – 10%). На этом примере подтверждается трехвершинное распределение смертности.
Более того, в отдаленных районах с трудными маршрутами эвакуации трехвершинное распределение травматической смертности, как оно было первоначально описано, будет наблюдаться, по-видимому, как в армиях, так и среди гражданского населения. Процент оставшихся в живых раненых в таких условиях зависит от географии.
По мнению многих специалистов, соотношение умерших и оставшихся в живых в современных вооруженных конфликтах составляет, если брать большие отрезки времени, примерно 1:4, что соответствует указанной пороговой смертности в пределах 20–25%.
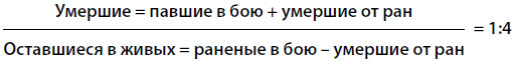
В каждой конкретной ситуации может наблюдаться отклонение от этого соотношения под влиянием множества факторов, среди которых:
Усовершенствование СИБЗ (средств индивидуальной броневой защиты, например, бронежилетов), повышение качества догоспитальной медицинской помощи, а также доступность на ранних стадиях более радикальной хирургии и современных средств интенсивной терапии – все это улучшило данное соотношение во время недавних вооруженных конфликтов. В американской армии в Ираке и Афганистане показатель соотношения убитых к оставшимся в живых сегодня составляет 1:8. Применение эффективных бронежилетов привело к снижению количества смертельных ран груди и брюшной полости, но одновременно увеличилось относительное количество ранений головы и шеи у оставшихся в живых. Ни одна другая армия мира не использует столь широко такое совершенное индивидуальное защитное снаряжение, как это делает армия США. Перенести этот опыт в другие армии нелегко, но тем не менее с США надо брать пример.
Если количество павших в бою составляет примерно 20%, а количество умерших от ранений – 5%, то в сумме это и есть показатель смертоносности оружия во время сухопутной войны. Войны на море и в воздухе дают другие цифры.
Давно общепризнано, что поражающее действие разных систем оружия разное. Таким образом, при рассмотрении больших выборок людских потерь известны следующие показатели:
Оперативно-тактические действия в конкретном бою могут изменить эти цифры смертности. Например, хорошо продуманная засада с применением легкого стрелкового оружия вполне может обернуться для небольшого отряда 40‑процентной потерей личного состава.
Во всех исследованиях отмечается большая хирургическая и сестринская нагрузка от ранений, причиняемых противопехотными минами (ППМ), особенно фугасного типа. Особый тип ППМ – прыгающие мины, которые подскакивают на высоту одного метра и затем взрываются, – неизменно убивают своих жертв, то есть их смертоносность близка к 100%.
Исследования состояния здоровья населения и изыскания Международного Комитета Карсного Креста (МККК), проведенные в бедных странах, в которых ППМ широко использовались в сельских местностях без организованной системы эвакуации и при ограниченных возможностях хирургических учреждений (Мозамбик, Сомали, Камбоджа, Афганистан и Ангола), показывают, что процент смертности в результате травматических ампутаций, причиненных ППМ, значительно превышает показатель 50%.
Во всех этих исследованиях и статистике смертности нельзя не принимать во внимание факторы, не связанные непосредственно с оружием. Достаточно сказать, что смертоносность оружия включает в себя фактические условия его боевого применения, а также всю совокупность социально-экономических и гуманитарных последствий его применения. Это важно с точки зрения Международного гумонитарного права, что стало одним из решающих факторов, заставивших государства договориться о принятии Оттавской конвенции 1997 года о запрещении применения, накопления запасов, производства и передачи противопехотных мин и об их уничтожении.
На основе рассмотренного анализа и его дальнейшей экстраполяции можно сделать следующие выводы:
1. Использование СИБЗ. Часть немедленных и ранних смертей можно предотвратить путем ношения бронежилетов, закрывающих торс, и других средств индивидуальной защиты.
2. Своевременная медицинская помощь. Многие ранние смерти могут быть предотвращены простыми мерами, обеспечивающими:
3. Экстренная эвакуация. Некоторые ранние смерти от кровоизлияния, особенно от кровоизлияния в брюшную полость, можно предотвратить путем немедленной эвакуации раненого в хирургическое медицинское учреждение.
Возможно, одними из самых больших достижений в системе ухода за раненными в бою за последние 50 лет являются повышение качества догоспитальной медицинской помощи и своевременная эвакуация раненых в хирургические лечебные учреждения. Если во время Первой мировой войны время эвакуации исчислялось днями, то во Второй мировой войне среднее время эвакуации составляло 10,5 часов. Использование войсками США в Корее вертолетов позволило снизить это время в среднем до 6,3 часа, а во Вьетнаме – в среднем до 2,8 часа. Переброска раненых израильтян во время ливанской войны 1982 года занимала в среднем 2,3 часа. Использование вертолетов радикальным образом изменило всю систему эвакуации раненых и оказания им догоспитальной медицинской помощи в армиях промышленно развитых стран, но для ее эффективности требуется превосходство в воздухе. Использование вертолетов также революционизировало аналогичные гражданские системы оказания травматологической помощи. Для стран с низкими доходами такой ресурс редко бывает доступным.
И тем не менее задержка эвакуации может быть вызвана непредвиденными обстоятельствами оперативного характера, тактической обстановкой и сложной географией. Вследствие этого многие армии выдвигают свои хирургические силы на передний край, ближе к зоне реального боя с целью своевременного оказания помощи раненым солдатам, чтобы как можно раньше предпринять соответствующие меры и избежать смертности и заболеваемости, связанных с любой задержкой. Основной целью при этом является уменьшить число ранних смертей.
Развертывание советскими войсками в Афганистане специальных хирургических отрядов у переднего края сократило время доставки раненых к хирургической помощи: 31% раненых доставлялись в операционные в течение 1 часа, а 39% – в течение 2‑х часов. В совокупности эта система позволила доставлять 92% раненых в операционные в пределах 6 часов. Для сравнения: в среднем за все время войны (то есть до и после организации хирургических отрядов) 88% раненых получали хирургическую помощь в течение не более 12 часов.
Во время боев в Хорватии в 1991 году югославский мобильный полевой госпиталь находился в 5–10 км от линии фронта. В результате 61% раненых эвакуировались в течение первых 30 минут, а 22% – от 30 до 60 минут после ранения.
Войска США в Афганистане и Ираке также направляют к полю боя «передовые хирургические бригады» и «передовые хирургические реанимационные блоки». Как правило, оказание хирургической помощи начинается в пределах от 1 до 4 часов после ранения. По предварительным отчетам, в Ираке среднее время эвакуации военнослужащего США в выдвинутую к переднему краю операционную составляет 1,5 часа.
Во время военных действий в городе сражение может происходить буквально рядом с хирургическим учреждением. Было много случаев, когда человек был ранен у дверей госпиталя. Такое нередко случалось в Бейруте во время ливанской гражданской войны, и поэтому время эвакуации иногда исчислялось минутами. У французской медицинской бригады в Сараево в 1992–96 годах (в составе Сил ООН по охране), оказывавшей медицинскую помощь раненым из числа военнослужащих и гражданских лиц, время эвакуации составляло от 15 до 45 минут.
Госпитальные бригады Красного Креста в Кабуле в 1992 году и в Монровии (Либерия) в 2003 году демонстрировали примерно такую же скорость эвакуации. Хирургические бригады МККК и Красного Полумесяца Сомали, работающие в госпитале Кейсаней на севере Могадишо с 1992 года и вплоть до настоящего момента, также являются свидетелями таких коротких сроков эвакуации.
Хотя в этих условиях подавляющее большинство раненых пациентов оказывается в больнице в течение считанных минут, некоторым удается получить врачебную помощи отнюдь не сразу. Без организованной догоспитальной системы и при полном отсутствии карет скорой помощи гражданские лица во время уличных боев зачастую оказываются полностью отрезанными от учреждений медицинской помощи и должны часами или даже днями дожидаться эвакуации.
Быстрая эвакуация и своевременное лечение дают парадоксальный эффект: увеличение абсолютного количества оставшихся в живых сопровождается увеличением числа умерших от ран и увеличением коэффициента внутрибольничной смертности. Медики вовремя оказываются около раненых, которые при других обстоятельствах умерли бы до поступления в больницу, и большее количество тяжелораненых раньше попадает в систему эвакуации. Но поскольку естественная автоматически работающая сортировка раненых не вступает в силу, то теперь более высокий процент раненых умирает от ранений после получения медицинской помощи.
В Вооруженных силах США среди погибших во время Второй мировой и вьетнамской войн 88% были павшими в бою и 12% – умершими от ран. В конфликтах в Ираке и Афганистане соответствующие цифры – это 77% и 23%.
То же самое происходило с коэффициентами внутрибольничной смертности в лечебных учреждениях МККК (таблицы 2 и 3).
|
Время эвакуации |
Количество пациентов |
Умерло |
Летальность |
|
< 6 часов |
3114 |
172 |
5,5% |
|
6-24 часа |
3588 |
141 |
3,9% |
|
24-72 часа |
1668 |
46 |
2,8% |
|
> 72 часов |
2430 |
55 |
2,3% |
|
Время эвакуации |
Количество пациентов |
Умерло |
Летальность |
|
< 6 часов |
79 |
5 |
6,3% |
|
6-24 часа |
704 |
21 |
3,0% |
|
24-72 часа |
210 |
5 |
2,4% |
|
> 72 часов |
134 |
2 |
1,5% |
Более продолжительная эвакуация позволяет «естественной сортировке раненых» делать свое дело. Самые тяжелораненые умирают до прибытия в больницу из-за задержки эвакуации.
Коэффициент: отношение количества ранений жизненно важных областей к количеству ранений конечностей
Для устранения этого парадокса, вызываемого прогрессом логистики, и для того чтобы лучше оценить действие «естественной сортировки раненых», которая является результатом отсутствия надлежащей хирургической помощи и необходимых средств эвакуации раненых в странах с низким уровнем доходов, был использован другой статистический метод. В таких условиях трудно также правильно оценить догоспитальную смертность. Поэтому среди оставшихся в живых вычисляется отношение количества ран жизненно важных областей (туловища, головы и шеи) к количеству ран конечностей: «РЖ: РК».

РЖ – количество ранений жизненно важных областей.
РК – количество ранений конечностей и нежизненно важных областей.
Очевидно, что использование СИБЗ, а также включение в статистические данные незначительных или поверхностных непроникающих ранений головы и туловища исказят анатомическую локализацию ран и, следовательно, этот коэффициент.
В большинстве военных конфликтов, в которых время эвакуации исчисляется часами, этот коэффициент равен примерно 0,5. В городских районах и в других ситуациях быстрой эвакуации он стремится к 1,0. При задержке эвакуации более чем на 24 часа или даже на дни и недели коэффициент уменьшается.
Поэтому исследования партизанских и противоповстанческих боевых действий в сложных географических местностях дают значительно более низкие коэффициенты, что указывает на то, что наиболее тяжелораненые пациенты (ранения жизненно важных органов) умирают, не успев получить никакой помощи (таблица 4).
|
Конфликт |
Коэффициент |
|
Таиланд: операции против повстанцев |
0,39 |
|
Война за независимость в Эритрее |
0,26 |
|
Партизанская война в Уганде |
0,21 |
|
Афганские моджахеды |
0,07 |
|
Партизанская война в Южном Судане (больница Красного Креста в Локичокио) |
0,33 |
Как указано выше, проценты павших в бою военнослужащих оставались относительно стабильными в течение последних пятидесяти лет и составляли 20–25%. Однако внутрибольничная смертность снизилась существенным образом благодаря прогрессу медицины (безопасной анестезии, переливанию крови, лучшему пониманию физиологии шока, антибиотикам и более радикальной технике хирургии), что видно в таблице 5.
|
Конфликт |
Больничная смертность |
|
Крымская война 1854-1855 гг (потели Великобритании) |
16,7 |
|
Гражданская война в Америке 1861-1865 гг (потери союза) |
14,1 |
|
Бурская война 1899-1901 гг (потери Великобритании) |
8,6 |
|
Первая мировая война 1917-1918 гг (потери США) |
7,6 |
|
Вторая мировая война (потери США) |
4,5 |
|
Американо-вьетнамская война (потери США) |
2,5 |
Внутрибольничная смертность считается сегодня показателем эффективности системы лечения, имея в виду то, что было сказано выше о парадоксе, связанном со своевременной эвакуацией наиболее тяжелораненых. При подсчете этих цифр следует учитывать процент ранений действительно «жизненно важных» органов и исключить или специально оговорить несущественные раны.
При учете показателя больничной смертности в качестве меры эффективности системы лечения пациентов следует учитывать ряд факторов. Во время вооруженных конфликтов хирургам нередко приходится сталкиваться с массовыми людскими потерями. Некоторые пациенты в процессе сортировки раненых будут отнесены к категории «ожидающих» (агонирующих), и им будет оказываться только поддерживающий (полиативный) уход, дающий им возможность умереть без боли и с достоинством. Эти пациенты регистрируются как умершие от ран, и их часто включают в процент больничной смертности.
Другие пациенты умирают вскоре после прибытия или «на операционном столе», когда делается отчаянная попытка спасти им жизнь. Если бы эвакуация еще немного задержалась, то многие из этих пациентов были бы павшими в бою, умерев, как говорилось выше, так и не поступив в больницу. Тем не менее их регистрируют как умерших от ранений и также включают в процент больничной смертности.
Кроме этого, есть действительные послеоперационные смерти: некоторые умирают от необратимого шока, другие – от необратимого повреждения головного мозга, третьи – от хирургических осложнений, главным образом от сепсиса, а также от других медицинских патологий.
Упрощенная статистика больничной смертности не всегда принимает во внимание различие этих очень разных категорий пациентов.
Суровые условия работы в больницах МККК, нередко ограниченное количество профессионального персонала и временами рискованная ситуация с точки зрения безопасности – все это напоминает обстановку, которую обычно приходится наблюдать в государственных больницах бедных стран. Военные медицинские службы промышленно развитых стран тоже могут сталкивать с такими проблемами, но у них масштаб подобных проблем неизмеримо меньше.
Послеоперационная смертность в госпиталях МККК колеблется от 2,2% в Квете и 3,1% в Пешаваре до 4,2% в Кхаоиданге, 4,8% в Кабуле и, наконец, до 6,1% во время боев в Монровии, где эвакуация происходила очень быстро.
Интенсивность боя, является ли данный бой наступательным или оборонительным, выигрывается ли...
Для надлежащего решения стоящих задач необходимо, чтобы конкретный хирург и медицинские службы...
Эпидемиологические исследования являются стандартной медицинской практикой. Врачи должны...
Больничная смертность уменьшается с увеличением времени эвакуации, поскольку при значительных...
Когда применяют принципы сортировки раненых, чаще всего отдают предпочтение сохранению жизни и...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, неврология, неонатология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости