Асимптомный инсульт. Диагностика
Интерес к проблеме асимптомного инсульта обусловлен их предполагаемой связью с...
Специалистам / Практика / Практика (статья)
 Неврологические осложнение при ракеНеврологические осложнения системных (то есть возникших за пределами нервной системы) злокачественных новообразований могут быть причиной душевных и физических страданий, ограничения жизнедеятельности, а иногда смерти. Установление диагноза часто вызывает трудности, поскольку различные неврологические расстройства могут иметь сходные симптомы и признаки. Кроме того, дополнительные диагностические трудности могут быть связаны с сопутствующими неврологическими заболеваниями, распространенными среди пациентов пожилого возраста со злокачественными новообразованиями.
Неврологические осложнение при ракеНеврологические осложнения системных (то есть возникших за пределами нервной системы) злокачественных новообразований могут быть причиной душевных и физических страданий, ограничения жизнедеятельности, а иногда смерти. Установление диагноза часто вызывает трудности, поскольку различные неврологические расстройства могут иметь сходные симптомы и признаки. Кроме того, дополнительные диагностические трудности могут быть связаны с сопутствующими неврологическими заболеваниями, распространенными среди пациентов пожилого возраста со злокачественными новообразованиями.
Ранняя диагностика и агрессивное лечение могут привести к регрессу неврологических симптомов и значительно улучшить качество жизни пациента. Мы относимся к проблеме неврологических осложнений системных злокачественных новообразований так, как и положено неврологам: сначала выявление пораженной анатомической области или областей (то есть головного мозга, спинного мозга, периферических нервов), затем диагностика с учетом имеющейся симптоматики и использованием результатов соответствующих лабораторных исследований и, наконец, назначение лечения. В рамках этого обзора мы сосредоточили внимание главным образом на тех расстройствах, которые трудно диагностировать, которые требуют консультации невролога, и которые можно эффективно лечить.
Неврологические осложнения при системных (то есть возникших за пределами нервной системы) злокачественных новообразованиях могут быть причиной симптоматики, которая причиняет пациентам дополнительные душевные и физические страдания и в еще большей степени ограничивают жизнедеятельность, чем злокачественное новообразование само по себе, и, если их не лечить, могут привести к летальному исходу. Ранняя диагностика и агрессивное лечение таких осложнений могут привести к регрессу неврологических симптомов и значительно улучшить качество жизни пациента. Однако установить диагноз бывает трудно, поскольку многие неврологические расстройства могут иметь сходные симптомы, и многие виды злокачественных новообразований развиваются у пациентов пожилого возраста, у которых постановку диагноза могут затруднять сопутствующие неврологические заболевания.
Больные с неврологическими осложнениями злокачественных новообразований, как правило, попадают к неврологу в двух случаях: либо у онкологического больного появляется новая неврологическая симптоматика, либо у пациента с неустановленным злокачественным новообразованием развивается неврологическое расстройство, вызванное недиагностированным злокачественным новообразованием. В более ранних обзорах, посвященных неврологическим осложнениям злокачественных новообразований, сначала указывалось неврологическое осложнение и причины его развития, а затем описывались его субъективные и объективные проявления. Однако это вовсе не отражает ситуацию, с которой, как правило, сталкивается врач в своей клинической практике: пациент часто обращается по поводу имеющихся симптомов и отклонений, выявленных при проведении клинических или параклинических исследовании, и задача врача — выявить причину развития симптомов пациента. Соответственно, в данном обзоре наш подход к неврологическим осложнениям злокачественных новообразований будет таким, как и положено в неврологии: сначала мы рассмотрим симптомы и признаки, а затем — их возможные причины. Всеобъемлющее рассмотрение всех неврологических осложнений, встречающихся при злокачественных новообразованиях, не входит в задачи данного обзора — при необходимости можно обратиться к более обширным обзорам (ссылки на рекомендуемую литературу по различным осложнениям приведены в табл. 1).
|
Осложнения |
Примеры |
Диагностика |
Лечение |
|
Неметастатические осложнения |
|||
|
Инфекции |
Прогрессирующая многоочаговая лейкоэнцефалопатия, бактериальные, грибковые, вирусные энцефалиты |
МРТ, ПП с ПЦР |
Восстановление иммунитета; противомикробные средства |
|
Побочные эффекты лечения |
Цисплатиновая нейропатия, стероидная миопатия |
Клиническая диагностика, ИПН, ЭМГ |
Если это возможно – отмена лекарственного средства |
|
Метаболические осложнения |
Гиперкальцемия |
Скрининг сыворотки крови |
Коррекция метаболических нарушений |
|
Сосудистые осложнения |
Церебральные инфаркты, церебральные кровоизлияния |
ДВ-МРТ; КТ, МРТ (ИВВ) |
Рассмотреть вопрос о тромболизисе, антикоагулянтах, хирургическом лечении (при кровоизлиянии в опухоль) |
|
Осложнения, связанные с питанием |
Энцефалопатия Вернике |
Исследование уровня нутриентов в крови |
Витамины, нутриенты |
|
Паранеопластические синдромы |
Мозжечковые дегенерации |
Паранеопластические антитела |
ИГВВ, ритуксимаб |
|
Метастатические осложнения |
|||
|
Головной мозг |
Паренхиматозные опухоли |
МРТ |
Хирургическое вмешательство, ОВГМ или СРХ |
|
Позвоночник |
Эпидуральные компрессии спинного мозга |
МРТ |
Хирургическое вмешательство, СРХ или местная ЛТ |
|
Мягкие мозговые оболочки |
Очаговые (головной мозг, позвоночник) или диффузные осложнения |
МРТ, ПП |
Интратекальная химиотерапия, метотрексат в высоких дозах, или местная ЛТ |
|
Периферические нервы и сплетения |
Нейролимфаматоз, нейротрофическая меланома |
МРТ, ПЭТ, биопсия нервов |
Местная ЛТ, химиотерапия* |
|
Мышцы |
Гематогенные метастазы (редко) |
МРТ, биопсия мышц |
Местная ЛТ, химиотерапия |
|
* - хотя водорастворимые химиотерапевтические средства могут проникать в участки головного мозга или нервов там, где из-за опухоли нарушена целостность гематоэнцефалического или гематоневрального барьера, предпочтительно использовать препараты, способные проникать черех неповрежденный барьер. |
|||
Злокачественные новообразования могут вызывать неврологические осложнения вследствие поражения головного мозга: диффузного (например, делирий или деменция), очагового (например, гемиплегия или афазия) или многоочагового (например, левосторонняя гемиплегия и сужение поля зрения справа).
Делирий — острое изменение когнитивных функций, которое характеризуется спутанностью сознания, дезориентацией, уменьшением объема внимания и нарушениями восприятия, — является распространенным и неспецифическим синдромом, который в стационаре подчас бывает трудно выявить у пациентов, проходящих курс лечения по поводу злокачественного новообразования, и который служит плохим прогностическим признаком. В рамках ретроспективного исследования мы изучили записи консультаций неврологов и заключительные диагнозы у онкологических больных, которые лечились в терапевтических и хирургических отделениях Онкологического центра Мемориальной больницы и Института Слоана — Кеттеринга (Memorial Sloan Kettering Cancer Center — MSKCC) с января по декабрь 2009 г. Невролога вызывали на консультацию к 1008 пациентам. У 175 (17%) больных симптоматика проявлялась в виде новых когнитивных или поведенческих нарушений или же спутанности сознания (то есть делирии). Нет сомнений в том, что эти данные не в полной мере отражают частоту развития неврологических осложнений, поскольку невролога, как правило, не вызывали на консультацию, если причина развития делирия была очевидна (например, сепсис). У 73 (42%) из 175 пациентов с делирием была установлена единственная причина (рис. 1); во всех остальных случаях причин развития делирия было несколько. Причины развития делирия, документированные в MSKCC в 2009 г., были удивительно похожи на причины, которые были зафиксированы в ходе проспективного анализа, проведенного в нашем учреждении в начале 1990 гг.. Такие осложнения, как дегидратация или повышенная температура тела, в отсутствие сепсиса редко являлись причиной развития делирия, однако увеличивали тяжесть симптоматики в обеих когортах при наличии других причин.
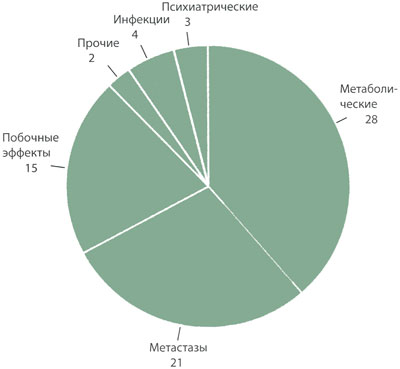
Рисунок 1. Причины развития делирия у больных с системными злокачественными новообразованиями
Результаты ретроспективного изучения медицинской документации всех пациентов, направленных на консультацию к неврологу в Онкологическом центре Мемориальной больницы и Института Слоана – Каттеринга в период с января по декабрь 2009 года. Цифры обозначают количество пациентов
У пациентов с токсическими или метаболическими энцефалопатиями, развившимся по нескольким причинам (например, анемия и гипергликемия), шансы на выздоровление выше, чем у пациентов с делирием, вызванным структурной патологией головного мозга. Делирий имеет две формы: гипоактивную (больной тихий и отстраненный) или гиперактивную (больной возбужден). При форме со сниженной активностью спутанность сознания у больного часто не замечают или принимают ее за депрессию; это расстройство обычно распознают медицинские сестры или родственники. Эпилептические приступы могут быть как симптомом, так и причиной развития делирия (делирий могут индуцировать как бессудорожные эпилептические приступы, так и постиктальные состояния после судорожных приступов).
Диагноз делирия можно установить при помощи краткой оценки психического статуса, которую следует проводить у каждого пациента при госпитализации и при ежедневных обходах пациентов в стационаре. Причину развития делирия можно установить путем тщательного физического осмотра и лабораторного исследования потенциальных метаболических причин, изучения истории лечения больного (как назначенными врачом, так и безрецептурными лекарственными средствами) и диагностической визуализации. Если первоначальный осмотр указывает на деменцию, врачу следует предупредить всех, кто ухаживает за больным, поскольку предшествующая деменция является наиболее распространенным фактором риска развития делирия у пациентов, находящихся в больнице. Пациентам с гипоактивным делирием может помочь лечение метилфенидатом, если причины делирия не установлены и, соответственно, нет специфического лечения.
В отличие от гипоактивного, гиперактивный делирий легко распознается и требует неотложного медикаментозного лечения (обычно при помощи галоперидола); иногда, чтобы избежать повреждений, пациента необходимо фиксировать. Эпилептические приступы, фокальные или генерализованные, могут быть как единственной причиной развития гиперактивного делирия, так и усиливать действие других этиологических факторов его развития. Эпилептические приступы особенно распространены у пациентов с метастазами в головной мозг. В исследовании 470 больных с метастазами в головной мозг эпилептические приступы при поступлении либо в течение заболевания были зарегистрированы у 113 (24%) пациентов. Самой высокой вероятность развития эпилептических приступов была у пациентов с меланомой (67%; n=12), но у пациентов, страдающих раком легкого (29%; n=41), злокачественными опухолями желудочно-кишечного тракта (ЖКТ) (21%; n=13) и раком молочной железы (16%; n=17), частота развития эпилептических приступов также была высокой по сравнению с пациентами со злокачественными новообразованиями без первичного или метастатического поражения головного мозга (4%; n=273). Если у пациента развиваются эпилептические приступы, следует назначить антиэпилептические препараты (АЭП); при выборе АЭП необходимо соблюдать осторожность, поскольку они имеют побочные эффекты, а многие из них могут взаимодействовать со средствами для химиотерапии и другими лекарственными средствами. Мы рекомендуем начинать лечение с леветирацетама, поскольку он не взаимодействует с лекарственными средствами для химиотерапии; если хорошего контроля приступов достичь не удается, мы рекомендуем добавить вальпроат. Профилактическое назначение АЭП не всегда позволяет предотвратить развитие эпилептических приступов, даже если концентрация лекарственного средства находится в терапевтическом диапазоне. Поскольку профилактика некоторыми АЭП неэффективна и потенциально может быть причиной развития когнитивных нарушений и других серьезных побочных эффектов (например, синдром Стивенса — Джонсона), назначать ее для предотвращения эпилептических приступов не следует. Бессудорожный эпилептический статус следует заподозрить у каждого пациента, находящегося в сопоре или коме. Авторы исследования пациентов многопрофильной больницы пришли к заключению, что 8% (n=19) пациентов в коматозном состоянии без клинических признаков эпилептической активности находились в бессудорожном эпилептическом статусе. Данные MSKCC указывают на примерно такую же частоту развития бессудорож ного эпилептического статуса у пациентов со злокачественными новообразованиями. При наблюдении за некоторыми больными можно заметить минимальную судорожную активность в области глаз, лица или кистей, но движения едва различимы; могут иметь место легкие миоклонические судороги. Однако у многих: пациентов какие-либо признаки эпилептической активности отсутствуют, наблюдается только сопор или кома. Отсутствие судорожной активности не всегда означает отсутствие эпилептических приступов; диагноз обычно помогает поставить электроэнцефалография; однако окончательный диагноз устанавливается только если пациент приходит в сознание после лечения с помощью антиконвульсантов. Средства для химиотерапии и антибиотики могут вызывать бессудорожный эпилептический статус.
Этиология делирия обычно многофакторна. Однако в тех случаях, когда делирий вызван единственной причиной, наиболее частой являются метаболические расстройства (особенно в результате лекарственной интоксикации) и ранее не диагностированные метастазы в головной мозг (см. рис. 1). Даже в тех случаях, когда причин несколько, коррекция одного отклонения обычно приводит к регрессу делирия. В связи с этим, даже если имеется очевидная причина (например, метастазы в головном мозге), стоит рассмотреть возможность и других отклонений (например, действия седативных средств или наличия метаболических расстройств). Во всех случаях, когда это возможно, следует отменить седативные и другие лекарственные средства, которые могут вызывать делирий.
Септическая энцефалопатия часто является единственной причиной развития делирия и очень часто служит одним из факторов у пациентов с полифакториальным делирием. Делирий может предшествовать повышению температуры тела или быть осложнением сепсиса, не приводя при этом к повышению температуры. Важным фактором может быть повреждение гематоэнцефалического барьера (ГЭБ), который в норме не позволяет нейротоксичным веществам проникать в головной мозг; прочие факторы включают воспаление, апоптоз и активацию эндотелия. Лечение антибиотиками обычно помогает решить эту проблему.
К редким инфекционным причинам развития делирия у пациентов со злокачественными новообразованиями (особенно в случае иммуносупрессии) относятся энцефалит, вызванный вирусом простого герпеса, и менингиты или менингоэнцефалиты грибковой (например, Cryptococcus spp. или Aspergillus spp.) или бактериальной (например, Nocardia spp. или Listeria spp.) этиологии. Поясничная пункция и анализ цереброспинальной жидкости (ЦСЖ) методом полимеразной цепной реакции обычно позволяют установить диагноз.
У некоторых пациентов с метастазами в головной мозг или мягкие мозговые оболочки, особенно в случае множественных мелких метастазов или диффузного поражения коры, наблюдается делирий без очаговых симптомов. Согласно результатам нашего исследования пациентов, которые проходили лечение в MSKCC, метастазы были единственной причиной развития делирия у 21 из 73 больных с единственной причиной развития делирия, и одной из причин у 32 из 175 больных с несколькими причинами развития делирия. Магнитно-резонансная томография (МРТ) головного мозга с контрастным усилением при помощи гадолиния позволяет выявить метастазы размером 1 мм. Метастазы в головной мозг вызывают симптомы за счет, как минимум, двух механизмов: они могут непосредственно повреждать нервную ткань, провоцируя появление очаговых симптомов, таких как гемипарез, афазия или атаксия, или же способствовать повышению внутричерепного давления, что приводит к развитию общемозговой симптоматики. Поскольку у большинства пациентов с метастазами в головном мозге имеются очаговые симптомы, лечение таких метастазов будет обсуждаться в разделе, посвященном лечению очаговой энцефалопатии.
Причиной повышения внутричерепного давления могут быть объемные образования с окружающим отеком (например, метастазы или внутримозговые кровоизлияния), патологические изменения, вызывающие обструкцию ликворных путей и гидроцефалию (например, метастазы в мягкие мозговые оболочки), или генерализованный отек головного мозга как осложнение метаболических расстройств (например, гипонатриемии). О повышении внутричерепного давления свидетельствуют головная боль, тошнота и рвота. Согласно нашему опыту отек диска зрительного нерва встречается редко. Метаболические расстройства, сосудистые расстройства и инфекции могут вызывать стойкие повреждения головного мозга или способствовать выявлению существовавшей ранее, но недиагностированной легкой деменции. Выбор лечения повышенного внутричерепного давления зависит от причины развития такого давления. Объемные образования можно лечить хирургическим путем. Часто при отеке головного мозга эффективны кортикостероиды. В редких случаях, когда в результате отека или объемного воздействия развивается вклинение, может возникнуть необходимость в экстренном введении гиперосмолярных растворов, прежде чем станет возможно проведение радикального хирургического вмешательства. Для лечения обструкции ликворных путей обычно требуется шунтирование. Высокое внутричерепное давление может осложнять лечение опухолей мягких мозговых оболочек, не вызывая значительного расширения желудочков; при повышенном внутричерепном давлении обычно помогает шунтирование.
В связи с тем, что при злокачественных новообразованиях часто проводятся длительные и сложные операции, требующие многочасовой анестезии, которая может увеличивать риск развития метаболических и других нарушений, в послеоперационный период нередко диагностируют делирий, который для врача может стать одним из самых ярко выраженных и пугающих осложнений. Расстройство обычно дебютирует в первые 48 ч после операции, по прошествии светлого послеоперационного промежутка. Клинические проявления варьируют от легких когнитивных нарушений, которые часто остаются нераспознанными, до острого гиперактивного делирия, который может стать причиной физических повреждений. При выраженном возбуждении пациента рекомендуется применение несколько лекарственных средств. Средством выбора является галоперидол. У пациентов, которые длительно злоупотребляли алкоголем и прекратили пить лишь накануне операции по поводу злокачественного новообразования, после операции может развиться белая горячка (delirium tremens); у таких пациентов выраженность симптомов уменьшается после введения бензодиазепинов, таких как лоразепам.
За исключением ифосфамида, выраженный делирий как осложнение химиотерапии встречается редко (табл. 2). Ифосфамид вызывает энцефалопатию приблизительно у 12% пациентов; токсическим метаболитом ифосфамида считается хлорацетальдегид. Для профилактики и лечения развившейся энцефалопатии используют метилтиониния хлорид (метиленовый синий). Также может быть эффективным внутривенное введение тиамина. Даже без лечения делирий (вызванный введением ифосфамида) обычно проходит за несколько дней.
|
Тип когнитивных нарушений |
Время начала дополнительные симптомы |
Дополнительные симптомы |
Механизмы |
Обычный исход |
|
Когнитивные нарушения, вызванные химиотерапией |
||||
|
Острая после и/т химиотерапии |
Через несколько часов |
Симптомы менингита, эпилептические приступы, парапарез, параплегия |
Асептический менингит; токсическое действие на спинной мозг |
Вероятно спонтанное выздоровление |
|
Переходящая острая энцефалопатия при в/в введении препаратов (например, метотрексата, ифосфамида и др.) |
От нескольких дней до нескольких недель |
Спутанность сознания, дезориентация |
Множественные |
Выздоровление |
|
Персистирующая лейкоэнцефалопатия |
От нескольких месяцев до нескольких лет |
Когнитивные нарушения, деменция; диффузные изменения в белом веществе по данным МРТ |
Возможно, потеря нейронов; микроангиопатия, связанная с минерализацией |
Стойкие нарушения |
|
«Химиотерапевтический мозг» |
От нескольких недель до нескольких лет |
Легкое снижение памяти, нарушение исполнительных функций |
Неизвестны |
Вероятно выздоровление |
|
Когнитивные нарушения, вызванные облучением |
||||
|
Ранняя энцефалопатия |
Через 4-16 нед |
Сонливость, нарастание очаговых неврологических нарушений, ухудшение данных МРТ |
Демиелинизация; отек мозга |
Выздоровление |
|
Отсроченная/поздняя энцефалопатия |
От нескольких месяцев до нескольких лет |
Очаговые нарушения, накопление контраста при МРТ |
Некроз головного мозга, васкулопатия |
Кортикостероиды; хирургическое удаление |
|
Лейкоэнцефалопатия |
Через несколько лет |
Амнезия, деменция, сфинктерные нарушения, атаксия при ходьбе; резкое расширение желудочкового мозга и лейкоэнцефалопатия по данным МРТ |
Потеря клеток, демиелинизация с наличием или без наличия гидроцефалии |
В некоторых случаях небольшой эффект от шунтирования |
|
Кровоизлияние |
Через несколько лет |
Очаговые нарушения, патологические изменения по данным КТ или МРТ |
Телеангиэктазии, васкулопатия |
Частичное выздоровление |
|
Инфаркт |
Через несколько лет |
Очаговые неврологические нарушения, патологические изменения по данным МРТ |
Церебральная или каротидная васкулопатия |
Исходы вариабельны |
|
Эндокринопатия (облучение шеи) |
От нескольких месяцев, до нескольких лет |
Спутанность сознания, дезориентация |
Гипотиреоз |
Выздоровление при лечении |
|
Новообразования |
Через несколько лет |
Очаговые неврологические нарушения |
Новообразования, индуцированные ЛТ |
Плохой |
|
Данные из DeAngelis L., Posner J. И/т – интратекальный |
||||
Метотрексат в высоких дозах иногда вызывает делирий, часто с очаговым двигательным дефицитом, который имеет волнообразное течение и переходит с одной стороны тела на другую. Энцефалопатия начинается через несколько дней после инфузии, продолжается несколько дней и затем спонтанно регрессирует. У пациентов, предрасположенных к неблагоприятным событиям, после лечения метотрексатом в высоких дозах может быть полиморфизм в генах, которые кодируют метионинсинтетазу или метилтетрагидрофолатредуктазу.
Лечение злокачественных новообразований рядом лекарственных средств, таких как метотрексат, бевацизумаб и сунитиниб, может осложняться синдромом обратимой заднеполушарной энцефалопатии (Posterior reversible encephalopathy syndrome (PRES). Впервые описан Hinchey et al. в 1996 году под названием «Reversible posterior leukoencephalopathy syndrome (PPLS)». В литератеру встречаются оба названия. Синдром представляет собой патологическое состояние с подострым дебютом, к наиболее распространенным клиническим проявлениям которого относят головную боль, рвоту, снижение уровня сознания вплоть до спутанности, нарушения зрительного восприятия вплоть до корковой слепоты. Эти клинические проявления связаны с нейровизуализационными признаками отека задних отделов полушарий головного мозга и наличием очагов в белом веществе обоих полушарий (билатерально), преимущественно в затылочно-теменных отделах. К причинам развития этого синдрома относят повышенное гипертензивную энцефалопатию, заболеваня почек, эклампсию, введения лекарственных средств для химиотерапии, в том числе иммуносупрессантов.). Помимо делирия у многих пациентов с этим синдромом развивается корковая слепота (потеря зрения с сохранными фотореакциями), которую они не осознают. Симптомы обусловлены отеком белого вещества задней части полушарий мозга. У многих пациентов данное расстройство ассоциируется с артериальной гипертензией. Наличие на Т2-взвешенных изображениях МРТ характерной гиперинтенсивности задних отделов обоих полушарий и иногда мозжечка позволяет установить диагноз. Симптомы обычно регрессируют спонтанно, но артериальную гипертензию, если она присутствует, следует контролировать. К другим лекарственным средствам, которые изредка вызывают делирий, относятся интерфероны, циклоспорин, цитарабин в высоких дозах (обычно с мозжечковыми симптомами), 5-фторурацил, паклитаксел, такролимус и цефалоспорины.
Облучение больших участков мозга с фракциями в 300 сГр или более может вызывать острую энцефалопатию и способствовать развитию делирия. У пациентов с большими опухолями и повышенным внутричерепным давлением, которые получают высокие дозы облучения за сеанс, после первых нескольких сеансов лечения может развиться острая энцефалопатия и вклинение структур головного мозга. Симптомы обычно удается предотвратить или купировать с помощью кортикостероидов.
Внутрисосудистый лимфоматоз, повышенная вязкость крови и диссеминированное внутрисосудистое свертывание могут вызывать острый делирий без очаговых неврологических нарушений или признаков системного заболевания. Симптомы обычно непостоянны: на короткое время вовлекается одна область нервной системы, затем проявления исчезают, после чего появляются признаки дисфункции другой области нервной системы.
Повышенную вязкость крови можно оценивать непосредственно, у многих пациентов ее можно выявить по кровоизлияниям и расширенным сосудам сетчатки; оценка гемокоагуляционных факторов в крови позволяет диагностировать внутрисосудистое свертывание. Эти расстройства обычно ассоциированы с установленными ранее опухолями крови. Встречается внутрисосудистый лимфоматоз без вовлечения лимфоузлов и костного мозга. Таким образом, злокачественное образование остается недиагностированным, пока при биопсии не будут выявлены внутрисосудистые очаги. Расстройство обычно проявляется неврологическими симптомами, такими как психические отклонения или очаговые неврологические нарушения, указывающими на поражение головного или спинного мозга. Для постановки диагноза необходима биопсия, однако ее результаты могут оказаться ложноотрицательными из-за неудачно взятого образца. Схемы химиотерапии, включая лечение ритуксимабом, могут продлить жизнь пациенту. Лимбическая энцефалопатия, проявляющаяся острой и персистирующей потерей памяти с изменениями поведения, может быть проблемой, в связи с которой пациенты со злокачественным новообразованием обращаются за медицинской помощью, особенно пациенты с мелкоклеточным раком легкого. Поскольку она не очень распространена, у пациентов с острой и стойкой потерей памяти следует заподозрить паранеопластическую или непаранеопластическую (аутоиммунную) лимбическую энцефалопатию; преходящая потеря памяти, как при транзиторной глобальной амнезии, встречается чаще, но не относится к осложнениям, специфичным для злокачественных новообразований. Нейровизуализационные изменения в медиальных отделах височных долей мозга при лимбической энцефалопатии можно легко по ошибке принять за признаки инфекционного процесса, вызываемого вирусом простого герпеса. У всех пациентов с острой потерей памяти, даже если при МРТ нет характерных признаков поражения медиальных отделов височных долей, врачу следует подумать о проведении лабораторных анализов на паранеопластические антитела. Если паранеопластические антитела не обнаружены, а данные ПЦР позволяют исключить энцефалит, вызванный вирусом простого герпеса, следует заподозрить злокачественное новообразование и провести исследование с помощью позитронно-эмиссионной томографии (ПЭТ).
Если ярко выраженный делирий, напоминающий острый психоз, развивается у молодых женщин, следует заподозрить связанный с тератомой яичника паранеопластический синдром, вызываемый антителами к рецептору N-метил-D-аспартата (N-methyl-D-aspartate). Постановка этого диагноза очень важна, поскольку данное заболевание, если диагноз установлен правильно, излечимо, в противном случае — может быть смертельным.
Продолжение: Неврологические осложнение при раке. Часть 2
Интерес к проблеме асимптомного инсульта обусловлен их предполагаемой связью с...
Синкопальное состояние (обморок) – состояние, при котором человек теряет сознание, и из...
Для индивидуальной консультации спинального нейрохирурга по поводу лечения межпозвоночной...
В современной нейропсихиатрии когнитивные расстройства, развивающиеся в позднем возрасте и не...
Центральная нервная система играет интегральную роль в поддержании системного артериального...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости