Военно-полевая хирургия: Взрывчатые вещества
Применение взрывных устройств в современных вооруженных конфликтах, ставших основным видом...
Специалистам / Практика / Практика (статья)
 Ранения при взрывеПРОДОЛЖЕНИЕ. НАЧАЛО ЗДЕСЬ: «Военно-полевая хирургия: Ранения при взрыве. Часть 1»
Ранения при взрывеПРОДОЛЖЕНИЕ. НАЧАЛО ЗДЕСЬ: «Военно-полевая хирургия: Ранения при взрыве. Часть 1»
Одного лишь отоскопического осмотра недостаточно, чтобы исключить другие серьезные травмы, но он необходим для всех пострадавших при взрыве, в том числе и для находящихся в бессознательном состоянии.
Почти у всех людей, находящихся поблизости от эпицентра сильного взрыва, наблюдается функциональная перцептивная глухота и некоторое головокружение в момент взрыва; внутреннее ухо может быть повреждено при давлении, недостаточном для разрыва барабанной перепонки. У большинства нормальный слух возвращается через несколько минут или часов.
Наряду с временной перцептивной глухотой и головокружением перфорация барабанной перепонки является наиболее распространенной органической травмой, возникающей при минимальных давлениях взрывной волны.
Редко бывает, чтобы у раненого была неповрежденная барабанная перепонка, на фоне целого ряда других серьезных ранений. Однако одного лишь отоскопического осмотра недостаточно, чтобы исключить такую возможность. Следовательно, для того, чтобы определить, над какими пациентами требуется продолжить наблюдение в больнице, результаты отоскопического осмотра нужно рассматривать во взаимосвязи с другими признаками и симптомами, особенно с функционированием системы дыхания.
В ситуации массовых людских потерь, при неизбежной суете, не так просто провести отоскопический осмотр в пункте скорой помощи. Пока не появится возможность должным образом провести осмотр, ухо должно быть чистым и сухим.
Признаками разрыва барабанной перепонки являются глухота, звон в ушах, ушная боль и выделения из уха. Для общения с пациентом хирургу, возможно, придется использовать записки.
Пациентам с разорванной барабанной перепонкой, находящимся в ошеломленном, но стабильном состоянии, не требуется рентгенография грудной клетки при условии, что у них отсутствуют дыхательные симптомы или другие клинически значимые повреждения. Тем не менее, они должны находиться под наблюдением от четырех до шести часов.
Стартовая терапия разорванной барабанной перепонки должна быть консервативной. В большинстве случаев происходит самостоятельное заживление раны.
Вторыми по частоте встречаемости взрывными травмами являются травмы легких, но по проценту поздней смертности от взрывов они занимают лидирующее положение. Диагноз поражения легкого ударной волной (ПЛУВ) ставится по клиническим данным и подтверждается рентгенографией грудной клетки (см статью «Рентгенография: Травмы грудной клетки. Пневмоторакс. Пневмомедиастинум»).
Имеется три типа клинической картины дыхательной недостаточности пострадавших при взрыве.
Во всех случаях следует рассматривать возможность пневмоторакса, кровоизлияния в грудную полость, медиастинальной эмфиземы (загрудинной крепитации при нажатии), а также послеоперационной эмфиземы.
При малейшем респираторном признаке или симптоме необходимо рентгенологическое исследование легких и наблюдение пациента с пульсовой оксиметрией в течение 6 часов.
Любой пациент, у которого после воздействия взрывной волны наблюдаются малейшие дыхательные признаки и симптомы, должен пройти рентгенографию грудной клетки и находиться под наблюдением с пульсовой оксиметрией в течение 4-6 часов.
Первая рентгенограмма может оказаться чистой, поскольку клинические симптомы появляются до рентгенологических симптомов. Пациенты, у которых рентгенограммы не выявили патологии, но у которых тем не менее наблюдаются клинические признаки или симптомы поражения легких, должны пройти повторное рентгеновское обследование и оставаться в больнице под наблюдением.
В случае поражения легкого ударной волной положительные результаты рентгенографии обычно наблюдаются не позднее 4 часов, и проявляются они в виде легочной непрозрачности — инфильтратов, которые классически описываются как рисунок «мотылек» (рисунок 4). Как правило, они достигают максимума через 24—48 часов, а затем у выживших они постепенно рассасываются в течение 7 дней. Развитие инфильтратов по прошествии 48 часов указывает на острую дыхательную недостаточность или на пневмонию (см статью «Рентгенография: Пневмония»).
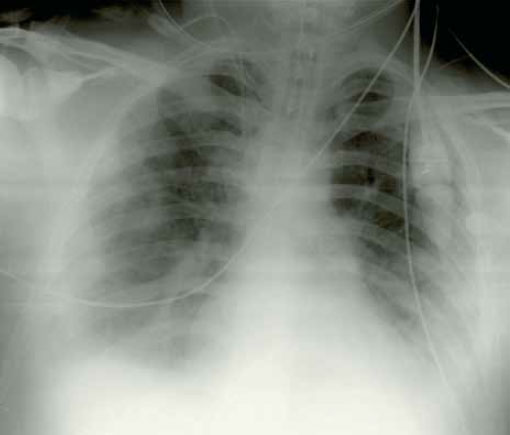
Рисунок 4. Рисунок «мотилька» при двустороннем легочном инфильтрате. На рентгенограмме наблюдаются центральные уплотнения, сходные с ушибом легочной паренхимы
Из трех упомянутых выше клинических симптома два — моментально наступающее нарушение дыхания и синдром острой дыхательной недостаточности — совершенно очевидны. Проблема возникает с диагностикой незаметно развивающегося поражения легкого ударной волной, и в этом случае возникает вопрос, как долго следует держать пациентов под наблюдением.
В реальной жизни события после момента взрыва развиваются следующим образом:
К этому времени с момента взрыва проходит уже пара часов, если не больше. У пациента с повреждением легких, у которого вначале не было никаких симптомов, начнут проявляться некоторые признаки, прежде чем он достигнет момента выписки. В результате повторного обследования в зоне ожидания он будет отправлен в больницу.
Не всем пациентам с диагнозом поражения легкого ударной волной требуется интубация и искусственная вентиляция легких. Эти меры применяют при тяжелых случаях дыхательной недостаточности или когда не удается справиться с гипоксемией. Лечение взрывного легкого представляет сложность даже с помощью ИАЛ; высокое давление при вентиляции увеличивает риск воздушной эмболии или напряженного пневмоторакса, поэтому высокого давления следует избегать. Если имеется возможность применить искусственную вентиляцию, то простейшим рекомендуемым протоколом является — при допустимой гиперкапнии — высокочастотный поток с высокой концентрацией кислорода, подаваемый небольшим назогастральным зондом, вставленным в трахею, расширенную посредством трахеостомии. Дыхательные объемы следует снизить (5—7 мл/кг вместо 8—10 мл/кг), а пиковое давление в дыхательных путях держать на низком уровне.
При малейшем подозрении на пневмоторакс или кровоизлияние в грудную полость необходимо немедленно приступать к лечению; некоторые хирургические бригады применяют двусторонние профилактические плевральные дренажные трубки.
Часто при работе с ограниченными ресурсами у врачей нет возможности проводить интубацию с аппаратным дыханием, и приходится ограничиваться только поддерживающим лечением. При этом делают следующие назначения:
Оптимальную укладку пациента можно найти в процессе клинического испытания. Положение на боку с непораженной или менее пораженной стороной кверху обеспечивает лучшую вентиляцию здорового легкого и уменьшает кровотечение в легкое. В то же время под воздействием силы тяжести может усилиться поток крови в нижнее пораженное легкое, увеличивая кровотечение и отек. Испытание проводят сначала менее пораженной стороной кверху. Если состояние пациента при этом улучшилось, то его оставляют в таком положении. Если нет, то положение меняют на обратное.
Затруднение возникает с пациентами, у которых поражение легкого ударной волной осложняет другие ранения, сопровождаемые кровотечением и шоком. Получается, что протоколы лечения пациента противоречат друг другу.
В этом случае можно применить гипотензивную реанимацию, но только в течение короткого периода, поскольку избыток физиологического раствора имеет тенденцию увеличивать отек легких (см статью «Помощь раненым в отделении неотложной помощи»). Продолжительная гипотензивная реанимация (более 2-3 часов) приводит к очень негативному результату, поэтому ее следует избегать.
При отсутствии других опасных для жизни ранений любое хирургическое вмешательство, требующее общей анестезии, следует отложить на 24-48 часов, пока состояние больного не стабилизируется.
Рекомендуется местная, проводниковая или спинальная, анестезия или Кетамин без миорелаксации и интубации. При ограниченных ресурсах искусственную вентиляцию легких в операционной следует проводить только с помощью мехов, причем очень осторожно.
При общей анестезии осторожно вентилировать легкие пациента мехами.
Польза применения кортикостероидов не имеет веских доказательств, и поэтому военно-полевые хирурги Красного Креста их не рекомендуют.
Разрыв альвеол и альвеолярно-венозный шунт могут быть причиной системной воздушной эмболии.
Системная воздушная эмболия мозга и миокарда ведет к быстрому летальному исходу. Диагноз, как правило, ставится ошибочный. Выжившие могут неожиданно умереть, особенно при ручной или механической вентиляции легких с положительным давлением.
Прежде чем объявить диагноз воздушной эмболии, следует исключить тупую травму или баротравму головы, а также выяснить, нет ли пузырьков воздуха в сосудах сетчатки. Эмболия может также повредить спинной мозг или кишечник.
После постановки диагноза некоторые авторы рекомендуют уложить пациента в левое спасительное положение под углом 45° и чтобы ноги были выше головы. Считается, что в этом положении попавший в систему воздух будет скапливаться в правой стороне сердца и любые воздушные пузырьки будут направляться к нижним конечностям, а не к голове.
Если пациент не погибнет от воздушной эмболии, то согласно нескольким опубликованным отчетам, кардиальные и неврологические проявления постепенно придут в норму.
Разрыв цельных органов (печени, селезенки или почек, семенников) первичным фактором взрыва редко наблюдается у выживших пациентов. Значительно чаще встречающиеся клинические картины — это вторичные (осколочные) или третьего порядка (тупые и раздавленные) взрывные травмы.
Дети более подвержены взрывным травмам брюшной полости, чем взрослые. Стенка брюшной полости у детей тоньше и обеспечивает меньшую защиту, и к тому же у них печень и селезенка пропорционально более крупные органы, чем у взрослых, и более уязвимы для взрывных и тупых травм.
Немедленная перфорация кишечника в результате первичного фактора взрыва представляет собой клиническую картину острого живота. Основной клинической проблемой является поздняя перфорация с несвоевременно поставленным диагнозом. Кроме этого, наличие серьезных ранений других областей тела может помешать клиницисту.
При взрыве на открытом воздухе чаще всего травмируется илеоцекальная область. Любое повреждение серозной оболочки в результате взрывной травмы, видимое при лапаротомии, указывает на глубокую патологию стенки кишечника и требует ее санации и восстановления. В толстой кишке и прямой кишке лучшим решением, по-видимому, будет отведение каловой струи, поскольку после взрывной травмы имеется риск тромбоза в стенке кишечника.
Известны случаи об отслойке плаценты в результате взрывов. Плацента отделяется от стенки матки под действием сдвигающего усилия. Беременных женщин, оказавшихся поблизости от взрыва, необходимо принять в больницу на 24 часа для наблюдения над утробным плодом и для выявления каких-либо кровянистых влагалищных выделений.
Имеются сообщения о разрыве глазного яблока, серозном ретините, отслоении сетчатки, а также о гифеме. Может возникать воздушная эмболия центральной артерии сетчатки. Вероятен перелом глазницы с возможной травмой зрительного нерва, а также лобной и челюстной околоносовых пазух. Значительно чаще встречаются вторичные травмы глаз и глазных век осколками стекол.
Лечение проводят по стандартным офтальмологическим протоколам в зависимости от повреждений (рассмотрено в отдельной статье).
Возможным осложнением контузии глаза взрывной волной является отсроченное появление катаракты, обычно обнаруживаемой через несколько недель.
Ожоги, причиненные в сочетании с первичным фактором взрыва, имеют значительно более серьезный характер, а прогноз на выздоровление гораздо хуже, чем без взрыва. Пациенты с ожогами более 30% поверхности тела и первичным взрывным поражением редко выживают даже в специализированных медицинских центрах, которые обычно имеют дело с более тяжелыми ожоговыми травмами. При круговых ожогах может потребоваться полная фасциотомия, а не просто иссечение ожогового струпа (см статью «Военно-полевая хирургия: ОЖОГИ»).
Комбинированные взрывные и осколочные раны более подвержены сепсису и тромботическому осложнению, и это особенно опасно при взрывах противопехотных мин.
Исключительно редкими и поэтому очень сложными случаями являются ранения с засевшим в теле неразорвавшимся боеприпасом. Снаряд ударяет и проникает внутрь тела, но не разорвался. Случаи, описанные в литературе, обычно относятся к минометным или гранатометным снарядам, когда верхушка снаряда находится в теле, а остальная его часть выступает наружу. При этом пациент может находиться или не находиться в состоянии агонии в зависимости от того, был ли или не был поврежден жизненно важный орган.
Очевидно, что только специально подготовленные люди могут обращаться с самим боеприпасом, которые действуют в соответствии со специальными протоколами. Персонал больницы должен создать условия для безопасного извлечения снаряда, оказывая пациенту медицинскую помощь и предохраняя себя.
Извлечение снаряда рекомендуется организовать следующим образом:
|
Применение взрывных устройств в современных вооруженных конфликтах, ставших основным видом...
В некоторых больших ранах граница между омертвевшей и поврежденной, но жизнеспособной тканью...
Система лечения раненого в отделении неотложной помощи больницы является продолжением процедур...
Хирургу, оказывающему помощь раненым на войне, приходится встречаться с большим разнообразием...
Представленные в этой статье рентгенограммы являются дополнением к статье...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости