Военно-полевая хирургия: лечение ранений. ЧАСТЬ 1
Все огнестрельные ранения характеризуются повреждением мягких тканей, а многие из них...
Специалистам / Практика / Практика (статья)
 Военное-полевая хирургияПЕРВИЧНО-ОТСРОЧЕННОЕ ЗАКРЫТИЕ РАНЫ
Военное-полевая хирургияПЕРВИЧНО-ОТСРОЧЕННОЕ ЗАКРЫТИЕ РАНЫНи в коем случае нельзя закрывать рану, если наблюдается устойчивая инфекция или загрязнение.
Первично-отсроченное закрытие – это закрытие раны, осуществляемое через 4-7 дней после ранения, что соответствует фибробластической фазе заживления раны. В практике военно-полевых хирургов Красного Креста стандартное время задержки – от 4 до 5 дней. Выбор момента закрытия важен: он по-прежнему определяется как заживление первичным натяжением.
Не следует предпринимать попыток закрыть раны, прежде чем они будут очищены (см статью «Военно-полевая хирургия: лечение ранений»). Но, с другой стороны, первично отсроченное закрытие редко бывает успешным более чем через 8 дней после иссечения, поскольку начинается фиброз. В этом случае вступает в силу заживление вторичным натяжением.
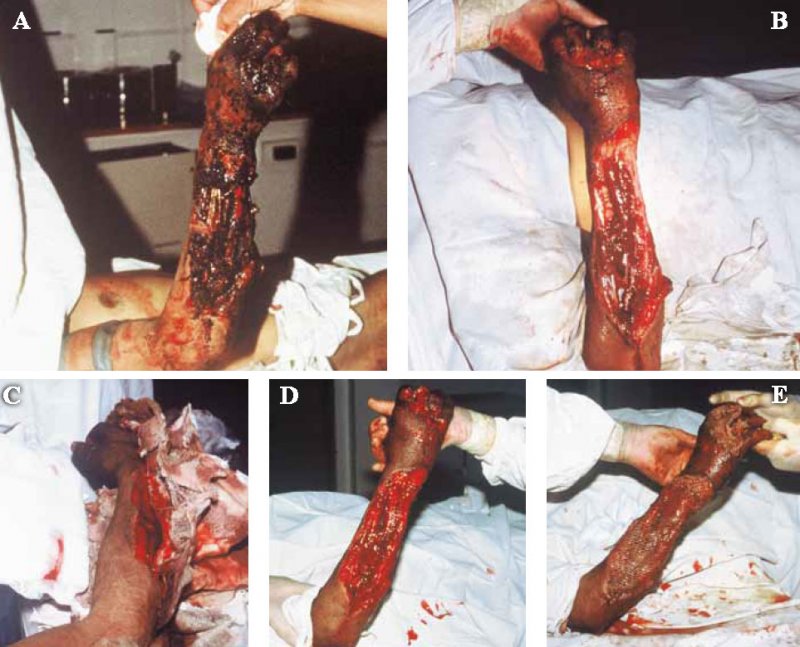
Для первично-отсроченного закрытия раны пациента доставляют в операционную, где рану раскрывают и обследуют под анестезией. Если рана хорошо очищена, то повязка на ней должна быть сухой, зеленовато-черного цвета с аммиачным запахом («хорошим плохим запахом»), который возникает вследствие разлагающихся сывороточных белков. Марля к этому времени прилипла к мышце, и когда повязку осторожно снимают, мышца сокращается и слегка кровоточит. Поверхность имеет ярко-красный цвет и сочится кровью. Такая рана готова к отсроченному первичному закрытию. На рисунке 1 показан пример всей последовательности обработки раны с закрытием ее кожным трансплантатом.
 Хирургическое лечение боевого ранения
Хирургическое лечение боевого ранения
Рисунок 1. Хирургическое лечение боевого ранения: A) сильно загрязненная рана; B) рана после иссечения; C) через 5 дней снимают повязки (обращают внимание на засохший гемо-серозный экссудат; по мере снятия повязки, мышца сокращается и кровоточит); D) чистая рана, готовая для первично-отстроченного закрытия (из-за большой площади участка потерянной кожи закрытие проводят с помощью кожной пластики расщепленным лоскутом); E) рана, покрытая заранее подготовленным расщепленным кожным трансплантатом
Если рана инфицирована, то повязка отходит свободно без всякого сопротивления, поскольку между ней и поверхностью раны (которая может содержать также омертвелые участки ткани) находится пленка гноя. Поверхность матовая или серовато-красная и не кровоточит. Повязка издает «плохой плохой запах» раневого сепсиса.
Инфицированная рана, либо рана, содержащая остаточное заражение или нежизнеспособную ткань, требует дополнительного хирургического иссечения, поcле чего ее снова оставляют открытой – закрытие раны откладывается. Такую неудавшуюся попытку первично-отсроченного закрытия не нужно путать с поэтапным иссечением.
Рана должна быть закрыта без натяжения.
Обычно такое закрытие осуществляют наложением непосредственного шва: простым сближением глубоких структур и краев кожи без натяжения. Если шовная нитка натянута, то края кожи омертвеют и рана раскроется. Небольшие раны можно закрывать, сблизив края и закрепив их лейкопластырем.
При обширных потерях мышечной ткани сближение глубоких структур раны и краев кожи невозможно. На некоторых анатомических структурах можно применить ротационные лоскуты. Если отрыта кость, то может потребоваться кожно-мышечный лоскут. Если открытие имеет большую площадь, то потребуется пересадка кожи (рисунок 1-E).
Должным образом проведенное первичное хирургическое иссечение раны совершенно необходимо, чтобы можно было провести неосложненное первично-отсроченное ее закрытие.
При первично-отсроченном закрытии раны следует всегда, когда это возможно, избегать применения дренирования. Если же применяется дренажная трубка, то удалять ее рекомендуется в пределах не более 24 часов.
Облитерация внутритканевой полости в тех ранах, в которых такие полости присутствуют, является общепринятым принципом первично-отсроченного закрытия раны. Технически сделать это бывает трудно, когда произошла обширная потеря глубоких тканей. Для сближения глубоких структур используют рассасывающиеся нити. Но и в этом случае необходимо избегать чрезмерного натяжения, поскольку его результатом будет местная ишемия тканей, которая снижает местную сопротивляемость развитию инфекции и препятствует заживлению. Нет необходимости накладывать швы на фасцию и подкожную основу.
При первично-отсроченном закрытии раны следует всегда, когда это возможно, избегать применения дренирования. Дренажные трубки могут играть роль дополнительных каналов для проникновения в рану кожной бактериальной микрофлоры и загрязнений, что ухудшает сопротивляемость ткани инфекции. Дренажная трубка является дополнительным инородным телом в ране.
Дренажные трубки никогда не следует закладывать в раны без внутритканевых полостей. Их можно использовать только там, где имеются внутритканевые полости существенных размеров и где наблюдается связанное с ними выделение крови. Обычно кровь прекращает сочиться в пределах 24 часов, после чего дренажную трубку нужно удалить. Если применяется дренажная трубка, то она должна находиться ниже дренируемого отдела и, если возможно, представлять собой один из типов отсасывающего катетера. В ином случае подойдет простая мягкая дренажная трубка Пенроуз.
После первично-отсроченного закрытия рану следует укрыть несколькими слоями сухой марли, которую можно оставить на ране до момента снятия швов. Если после закрытия появятся признаки инфекции, пациента нужно направить в операционную, рану нужно осмотреть, снять швы, открыть рану для дренирования и при необходимости произвести повторное иссечение. Не следует выполнять эту процедуру в палате, где трудно должным образом осмотреть рану и провести ее дренирование, при этом есть большой риск нозокомиальной инфекции.
Если из-за большой потери кожи не удается закрыть рану непосредственным швом или ротационным лоскутом, то можно произвести пересадку кожи, иногда в сочетании с частичным непосредственным швом.
Свободные кожные лоскуты могут быть неполнослойными (эпидермис и часть дермы) или полными (включающими всю дерму). Неполнослойные кожные лоскуты, которые называют также расщепленными кожными трансплантатами, бывают разной толщины в зависимости от того, какая часть дермы в них включена. Чем толще кожный лоскут, тем меньше он сожмется и тем больше будет походить по цвету и текстуре на ту кожу, которую он заменяет. Нужно отметить, что при толстом лоскуте повышается риск неудачной пересадки. И наоборот, более тонкие лоскуты жизнестойки и лучше приживаются, но больше сжимаются и перекашиваются, чем толстые, и дают худший функциональный и эстетический результат.
Кожные трансплантаты могут применяться для закрытия любой раны, обладающей достаточной васкулярностью для производства грануляционной ткани. Это не значит, что к моменту пересадки нужно иметь полностью созревшую грануляционную ткань, для закрытия раны часто применяют раннюю пересадку кожи: сразу же, как только рану открывают на пятый день после иссечения (рисунок 2). Ранняя пересадка расщепленных кожных трансплантатов обладает преимуществами и недостатками: рана закрыта, что предотвращает развитие какой-либо инфекции (это особенно важно при обширных ранах), но качество образовавшейся кожи хуже, при этом наблюдается больший фиброз тканей и большее натяжение. Пересадку полных трансплантатов также проводят в большинстве случаях на ранних стадиях.
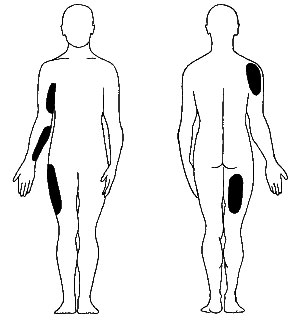
Рисунок 2. Донорские участки для взятия расщепленных кожных лоскутов
С другой стороны, глубокую рану или рану на сгибе сустава можно оставить в повязке, ожидая, пока образуется больше грануляционной ткани, и только после этого произвести пересадку кожи. Тем не менее лишнюю грануляционную ткань нужно полностью срезать, прежде чем начинать пересадку. Конечность с ранением на сгибе сустава нужно шинировать в разогнутом положении задней гипсовой лангетой, чтобы не допустить стягивания кожи в период заживления.
К тканям, на которые невозможно произвести пересадку кожи, относятся бессосудистые участки (например, гиалиновый хрящ, открытые сухожилия без окружающей их рыхлой ткани, а также открытые кости без надкостницы). Для закрытия этих мест потребуется какой-либо кожный или кожно-мышечный лоскут. При наличии открытых костей альтернативным вариантом может стать просверливание многих тонких отверстий в кости, с тем чтобы сквозь них могла прорасти грануляционная ткань внутреннего губчатого вещества кости.
Перед использованием ножа нужно визуально проверить ширину просвета.
Расщепленные кожные трансплантаты (тонкие и толстые) берут с тех мест, где имеются большие площади кожи. Чаще всего донорскими участками бывают бедра, спина, плечи и предплечья (рисунок 2).
Расщепленные кожные трансплантаты снимают с помощь дерматома, например, ножом Хамби (Humby) (рисунок 3). Если нет дерматома, то для снятия небольших участков кожи можно использовать ручной нож, такой как нож Де Сильва (De Silva), в который вставляется лезвие бритвы, или скальпель.
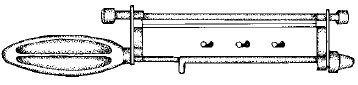
Рисунок 3. Дерматом: имеются различные модели со сменными лезвиями. Глубина расщепления снимаемой кожи регулируется винтом на правом конце инструмента, а затем фиксируется при помощи винта на левом конце
Принцип работы всех ручных ножей один и тот же. В нож вставляют сменное лезвие. При помощи регулятора устанавливают необходимую глубину срезания кожи. После этого стопорной гайкой на другом конце ножа фиксируют эту глубину. Прежде чем использовать нож, необходимо проверить величину щели между корпусом ножа и лезвием. Делают это визуально, держа инструмент против света. Щель должна быть одинаковой ширины по всей длине. Имеются также электрические и пневматические ножи, но в практике военно-полевых хирургов они обычно не используются.
Участок кожи, который будут срезать, следует промыть водой с мылом и при необходимости побрить, а затем нанести на него Повидон-йод. Для облегчения среза и уменьшения местной потери крови вначале в донорский участок делают инъекцию внутрикожного раствора, а еще лучше слабого раствора адреналина (1:500000). Донорский участок кожи, режущую кромку ножа и край пластины для распрямления кожи протирают смоченной в вазелине марлей.
Хирург-ассистент прикладывает другую, несмазанную пластину к дистальному концу донорского участка и прилагает усилие таким образом, чтобы туго натянуть кожу. Другой рукой ассистент поддерживает снизу донорскую область (бедро или плечо) так, чтобы участок, с которого снимается лоскут, был плоским (рисунок 4).
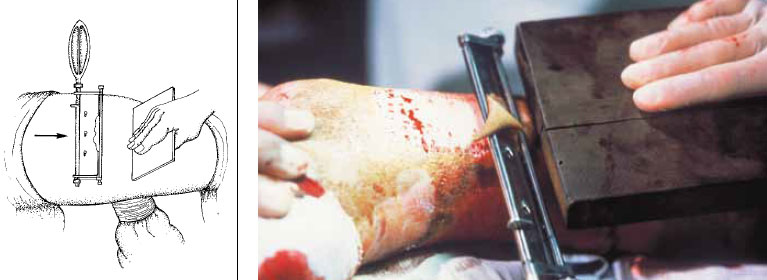
Рисунок 4. Заготовка расщепленного кожного трансплантата с медиальной стороны бедра. Левой рукой ассистент поддерживает бедро снизу так, чтобы участок, с которого снимается лоскут, был плоским. Деревянной пластиной хирург прилагает усилие в направлении, противоположном направлению среза.
Смазанную пластинку хирург прикладывает перед несмазанной пластинкой на расстоянии 4–5 см и, прилагая усилия в противоположных направлениях, увеличивает натяжение кожи (рисунок 4). Нож накладывают на кожу в зазор между двумя пластинами под углом 30° и делают одно за другим ровные легкие режущие движения длиной около 2 см. Важно, чтобы движение ножа было непрерывным. Для продвижения ножа вперед вместе со смазанной пластинкой хирург должен прилагать минимальное усилие. Не следует резать слишком быстро или прилагать слишком большое усилие под слишком большим углом. Иначе лезвие, вместо того чтобы срезать слой кожи, глубоко войдет в подкожную клетчатку. Когда необходимый кожный лоскут срезан, делается вращательное движение кистью руки и нож отрезает лоскут. Полученный кожный лоскут кладут на марлю, смоченную в физиологическом растворе, поверхностью среза кверху и так сохраняют до момента наложения на раневую поверхность.
Такие трансплантаты применяют для закрытия больших поврежденных участков и при неблагоприятных условиях реципиентной поверхности, например, там, где мускулатура движется в разных плоскостях, и когда нет уверенности в полном приживлении трансплантата. При такой трансплантации кожи участки между трансплантатами соединяются по мере разрастания трансплантатов. Косметический результат неважный.
Так же, как и в случае расщепленного кожного трансплантата, делают местную внутрикожную анестезию с адреналином, что помогает избежать слишком глубокого срезания трансплантата, и нередко другой анестезии не требуется. Трансплантаты размером примерно до 2 см² срезают с донорского участка лезвием скальпеля (рисунок 5). С полученной кожей обращаются так же, как описано выше, до момента ее наложения на реципиентный участок.
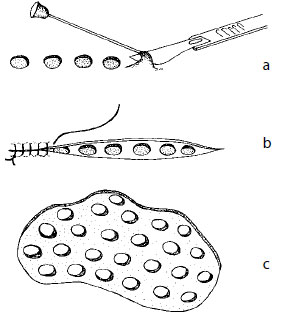
Рисунок 5. Марочные трансплантаты Ревердена: a) кожу приподнимают иголкой и скальпелем срезают круглые небольшие лоскуты толстого расщепленного кожного трансплантата диметром от 1 до 2 см.; b) если такие лоскуты вырезают вдоль одной линии, участок может быть иссечен и закрыт первичным швом; c) лоскуты равномерно укладывают по поврежденному участку с зазорами в несколько миллиметров между ними
Реципиентное ложе готовят, промывая его физиологическим раствором и тщательно удаляя избыточную грануляционную ткань, если таковая имеется.
Заготовленный неполнослойный лоскут кожи укладывают в реципиентное ложе и обрезают так, чтобы он был немного больше раневого участка. Благодаря этому его нижняя срезанная поверхность будет плотно соприкасаться с реципиентным ложем и останется запас на его стягивание (сокращение) в дальнейшем. Часто лоскут накладывают на рану, которая глубже, чем толщина трансплантата. В таких случаях край лоскута следует вплотную приблизить к основанию раны, чтобы укрыть всю глубину дефекта.
Для дренирования серозного экссудата и крови трансплантат перфорируют. Это важно для недопущения «всплытия» лоскута и для обеспечения его тесного контакта с реципиентным ложем. Перфорацию осуществляют следующим образом: заготовленный лоскут укладывают на ровную поверхность, желательно на деревянную доску, нижней поверхностью наверх и наносят многочисленные параллельные разрезы лезвием скальпеля № 15. Оптимальное отношение ширины разрезов к ширине перемычек должно равняться 3:1, что позволяет покрыть площадь в три раза большую, чем первоначальная площадь лоскута (рисунок 6). Через 10–14 дней кожа разрастается, заполняя пустоты, и происходит полное заживление раны.

Рисунок 6. Перфорация кожного трансплантата
Перфорация трансплантатов особенно эффективна в тех случаях, когда недостаточно аутогенного трансплантата для полного закрытия раневых участков, например, обширных ран или ожогов. Существуют – и достаточно дороги – механические перфораторные машины, но они не являются стандартным оборудованием военно-полевых хирургов и применяются лишь в больницах с большим количеством ожоговых пациентов. Хорошим самодельным приспособлением является острый циркулярный нож для резки пиццы, по окружности которого выточены пропилы. Перфорацию таким ножом производят на деревянной доске.
Фиксировать трансплантат на месте можно соответствующей повязкой и эластичным бинтом. Если невозможно обеспечить стабильное положение лоскута при помощи повязки, то его следует пришить. Одним из способов обеспечения необходимого контакта является непрерывный шов стерильной нерассасывающейся нитью № 3/0 по кромке лоскута. Другой способ заключается в использовании нескольких крепящих швов по окружности раны с длинными отрезками нитей, оставленными для крепления повязки. Этот способ особенно полезен для небольших лоскутов, перекрывающих пустотные участки (рисунок 7). Лишнюю кожу можно обрезать либо сразу после наложения трансплантата, либо через 10–14 дней.
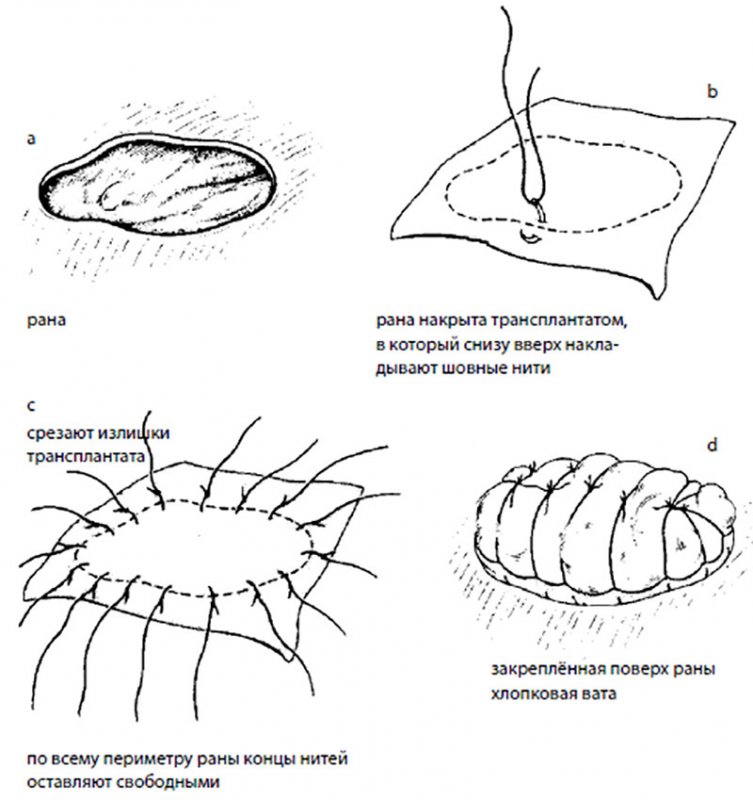 Фиксация трансплантата свободными нитями
Фиксация трансплантата свободными нитями
Рисунок 7. Фиксация трансплантата свободными нитями
После размещения трансплантат на реципиентном ложе, его следует накрыть слоем смоченной в вазелине марли, а поверх уложить компресс из марли или хлопковой ваты, пропитанный физиологическим раствором. Эту повязку необходимо придавить во впадину дефекта, чтобы обеспечить полное соприкосновение трансплантата с ложем. После этого повязку надо накрыть толстым слоем хлопковой (не синтетической!) ваты, фиксируемой на месте эластичным бинтом.
Если из реципиентного ложа продолжает сочиться жидкость, то следует рассмотреть возможность переноса срока наложения трансплантата на 24–48 часов. Заготовленные кожные лоскуты могут храниться до трех недель в обычном домашнем холодильнике при температуре 4°C, не снижая коэффициента результативности пересадки. Каждый лоскут кладут на влажные слои марли и помещают в стерильную чашку с изотоническим раствором. Чашки закрывают герметичными крышками и аккуратно записывают на них данные пациентов и время заготовки.
Кожные трансплантаты следует заготавливать в стерильных условиях и укладывать на чистые и хорошо васкуляризированные реципиентные ложа. Крайне важно, чтобы между трансплантатом и его ложем был плотный контакт.
Вначале лоскут кожи сцепляется с ложем посредством тонкого слоя фибрина и питается «плазматическим всасыванием» от грануляционной ткани реципиентного ложа, пока примерно на четвертый послеоперационный день не начнется врастание в него капилляров. Новые капилляры соединяются с трансплантатом, и сгусток фибрина превращается в фиброзную ткань. Есть три главных фактора, определяющие успех пересадки расщепленных кожных трансплантатов:
Трансплантаты требуют тщательный сестринский уход.
Уход за трансплантатами должен быть поручен опытному персоналу. Трансплантат можно спасти, если быстро произвести эвакуацию скопившейся серозной жидкости или гематомы. Необходимо проявлять исключительную осторожность, чтобы не потерять хороший трансплантат из-за неуклюжести или небрежности при снятии повязок.
Первый осмотр кожного трансплантата проводят через 48–72 часов. Аккуратно снимают повязки при помощи двух пинцетов для пластических операций: одним пинцетом удерживают трансплантат в его ложе, а другим – снимают повязки. Следует быть очень осторожным, чтобы не оторвать трансплантат. Если трансплантат здоров и хорошо держится на реципиентном ложе, то на него накладывают и укрепляют бинтом новую пропитанную в вазелине марлю и новый компресс. После этого в течение 10 дней вплоть до снятия швов нет необходимости менять повязки.
Если обнаруживается гематома или серома, то жидкость следует удалить через перфорированные промежутки легкими нажатиями пинцета с тампоном гигроскопичной ваты. Затем накладывают новую повязку из смоченной в вазелине марли. Такие трансплантаты необходимо осматривать ежедневно до тех пор, пока они не будут прочно держаться на реципиентном ложе.
Любое самое незначительно скопление гноя необходимо иссечь ножницами для предотвращения распространения инфекции. Интраэпидермолиз – отторжение внешних слоев кожного трансплантата на фоне сохранения жизнеспособности нижних клеток эпителия. При этом появляются темные волдыри, которые можно очень осторожно иссечь, чтобы не нарушить лежащий ниже слой трансплантата, который может еще быть жизнеспособным.
С другой стороны, если кожный трансплантат омертвел или плавает в «море гноя», его необходимо удалить, а рану промыть изотоническим раствором (если возбудителем инфекции является синегнойная палочка, на что указывает наличие гноя голубовато-зеленого цвета, то поможет разбавленный раствор уксуса.) Если площадь раны больше чем 2×2 см, то ее нужно очистить и повторить пересадку кожи. Если размер раны меньше, то ее можно оставить для заживления вторичным натяжением.
Через 10 дней здоровый трансплантат должен прочно держаться – его можно оставить открытым и ежедневно осматривать.
Донорские участки, с которых были взяты расщепленные кожные трансплантаты, могут интенсивно кровоточить, а у детей это может вызвать существенную потерю крови (для уменьшения кровотечения донорский участок необходимо обработать внутрикожно раствором адреналина 1:500000 или сделать местную анестезию с адреналином). Также, донорские участки могут быть очень болезненными, особенно в случае прилипания повязок.
Следующая схема лечения сводит к минимуму дискомфорт и возможные осложнения:
Полные кожные трансплантаты состоят из эпидермиса и целой дермы. Эти трансплантаты используют главным образом для головы и шеи, а также для кистей рук и ступней, то есть в на тех участках, где нужно получить покрытие лучшего качества.
Полные трансплантаты, помимо лучшей текстуры и цвета, обладают рядом другим преимуществ. Они позволяют осуществлять пересадку кожи с волосяным покровом, поскольку сохраняются все кожные придаточные структуры, а также потому, что полные трансплантаты меньше сокращаются, чем расщепленные кожные трансплантаты. Главными их недостатками являются меньший процент приживаемости и ограниченные размеры.
Чтобы полный кожный лоскут прижился, реципиентное ложе должно быть в наилучшем состоянии. В частности, гемостаз должен быть безупречным. Необходимо тщательно сблизить края трансплантата и реципиентного ложа и аккуратно наложить швы. Полные кожные лоскуты используют обычно небольших размеров, так как выделяемого реципиентным ложем плазменного экссудата едва хватает для питания трансплантата и насыщения его кислородом. Кроме этого, для выживания трансплантата капилляры реципиентного ложа и нижней поверхности самого трансплантата должны быстро прорасти.
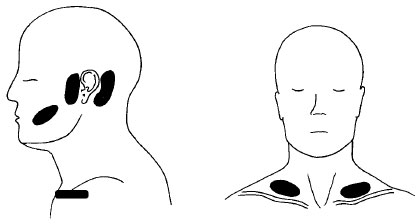
Рисунок 8. Донорские участки полнослойных кожных лоскутов
Лучшими и наиболее доступными донорскими участками являются надключичная впадина, участки перед и за ухом, а также сгибательная поверхность предплечья или паховые складки. У пожилых людей можно также использовать щеку или шею на линии кожной складки. Сразу же после получения трансплантата донорский участок зашивают.
Трансплантат можно срезать под местной анестезией. Донорский и реципиентный участки стерильно очищают. Из нескольких слоев марли вырезают трафарет, который точно повторяет конфигурацию дефекта. Трафарет накладывают на донорский участок и по нему на донорский участок переносят очертание дефекта. Донорский участок следует подвергнуть местной анестезии с адреналином, а кромку реципиентного ложа – местной анестезии без адреналина, а затем подождать пять минут, прежде чем начинать операцию. Затем точно по очертанию вырезают полнослойный кожный лоскут.
Перед наложением трансплантата с него следует полностью удалить жировой слой. Для этого сырой трансплантат кладут на палец эпидермисом вниз и тщательно обрезают ножницами весь жир. Перфорировать трансплантат не нужно.
Затем трансплантат необходимо немедленно наложить и тщательно пришить. По краю трансплантата накладывают несколько нейлоновых шовных нитей, оставляя длинные концы для последующего закрепления трансплантата (рисунок 7). Тонкой нейлоновой нитью (№0,5, если таковая имеется) маленькими стежками накладывают прерывистый или непрерывный шов по периметру.
Трансплантат лица можно смазать антибиотиком и оставить открытым. В течение первых 48 часов его можно легонько разравнивать марлей или проткнуть иголкой, чтобы дать выйти небольшим скоплениям серозного экссудата.
После того как трансплантат фиксирован на кисти руки или над сгибом сустава, из смоченной в вазелине марли и влажных ватных тампонов нужно сформировать шарик для удержания трансплантата в тесном контакте с реципиентным ложем. Поверх укладывают плотную, но не тугую повязку, которую удерживают на месте, завязывая свободные концы нитей.
Повязку следует оставить на 7–10 дней, а затем снять. На этом этапе цвет трансплантата независимо от цвета кожи пациента может быть любого цвета: розоватого, розовато-белого, бронзового или черноватого. Даже черноватый при обследовании трансплантат может впоследствии прижиться. Окончательный вывод о жизнеспособности трансплантата можно сделать не ранее чем через месяц.
Некоторые небольшие раны трудно зашивать без натяжения или без широкого применения кожных лоскутов из-за фиброзного характера близлежащих кромок. Мало пользы приносит и повторная операция, даже пересадка кожи. Такие раны лучше оставить для появления грануляций и заживления вторичным натяжением.
В этих случаях, как правило, достаточно менять повязки и осторожно промывать рану изотоническим раствором не чаще чем через 4–5 дней, поскольку каждая смена повязки травмирует заживающую рану. Если рана сухая, то ежедневно менять повязку не следует. Некоторые врачи в определенных регионах при наложении повязок используют местные народные средства (с использование сахара, меда и т. д.), которые обладают бактерицидным действиям и приносят пользу глубоким ранам. Такие повязки в некоторых странах применяют хирургические бригады Красного Креста.
Все огнестрельные ранения характеризуются повреждением мягких тканей, а многие из них...
В некоторых больших ранах граница между омертвевшей и поврежденной, но жизнеспособной тканью...
Ультразвуковое исследование после трансплантации почки позволяет обнаружить скопление жидкости...
Для бинтовых повязок используют марлевые бинты, представляющие собой длинные полосы марли в...
Рана – механическое повреждение с нарушением кожного покрова, слизистых оболочек, а...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости