Черепно-Мозговые Нервы. Общие сведения (Часть 1)
В обонятельной области носа находятся свободные нервные окончания первых двух ветвей...
Специалистам / Практика / Практика (статья)
 Зрительный нервПри нарушении зрительных функций (ухудшении или потере зрения) для детализации жалоб пациентов врач должен выяснить следующие вопросы:
Зрительный нервПри нарушении зрительных функций (ухудшении или потере зрения) для детализации жалоб пациентов врач должен выяснить следующие вопросы:
Острота зрения – способность глаза раздельно воспринимать две точки, которые находятся на некотором расстоянии друг от друга. Нормой считается показатель «1,0», соответствующая обратной величине угла зрения в 1 минуту.
Согласно общепринятой международной практике, острота зрения определяется при помощи специальных таблиц, на которых изображены оптотипы – символы (буквы, цифры или геометрические фигуры) определенных размеров. В отечественной практике офтальмологи для оценки остроты зрения применяют таблицы Головина-Сивцева. Стандартная таблица включает 12 рядов оптотипов, размеры которых изменяются согласно арифметической прогрессии в десятичной системе. Таким образом при диагностике с расстояния 5 метров каждая последующая вниз строка указывает на увеличение остроты зрения, соответствующее значению «0,1». Детали оптотипов 10-го ряда диагностической таблицы пациент может видеть при угле зрения в 1 минуту, то есть, его зрение позволяет различать оптотипы данного ряда и значение показателя равно «1» (рисунок 1).
Рисунок 1. Центральное и цветовое зрение
Исследование остроты зрения следует проводить при хорошем освещении. Если пациент носит очки или контактные линзы, во время обследования их, как правило, не снимают. Расстояние между пациентом и диагностической таблицей должно быть 5 метров. Один глаз закрывают (с помощью специальной заслонки) и просят прочитать самую нижнюю строку таблицы. Чтение строки, находящейся выше, может быть более успешным. Врач определяет строку, на которой пациент может прочитать больше половины букв (при этом отмечают, какой остроте зрения соответствует данная строка).
Практическая слепота, которая в разных странах имеет разные критерии, равна остроте зрения, значение которого ниже 0,01. Если значение показателя зрения ниже 0,1, ставится диагноз «социальная слепота».
На близком расстоянии зрение исследуют при помощи специальных диагностических таблиц для близи, а также просят пациента читать печатный текст. Таким образом определяется необходимость использования очков для чтения или бифокальными очками у лиц, возрастом старше 45 лет. Также таблицу можно использовать для определения остроты зрения у тяжелых больных и лежачих пациентов.
Цветовое зрительное восприятие обеспечивают три типа колбочек, способных воспринимать определенные части цветового спектра (также см статью «Черепно-Мозговые Нервы. Общие сведения»). Цветовое зрение исследуют с помощью полихроматических таблиц Рябкина, Ишихары, Velhagen и др (рисунок 1). Диагностика цветовосприятия в условиях естественного освещения дает возможность определить врожденные аномалии, встречающиеся примерно у 8% населения (как правило, обнаруживаются красно-зеленые цветовые дефекты).
Под определением «поле зрения» подразумевается видимая область при отсутствии движения глаз. По мере удаления от желтого пятна чувствительность сетчатки в норме снижается. Картирование полей зрения позволяет определить участки зрения, способные воспринимать концентрированный луч света или предметы определенного размера (например, белый шарик диаметром 10 мм).
Изоптера – линия, которая соединяет на карте поля зрения точки, соответствующие участкам сетчатки с одинаковой световой чувствительностью (рисунок 2). Эта линия может вычерчиваться как для одного, так нескольких предметов сразу (при этом картина исследуемого поля похожа на контурную карту).
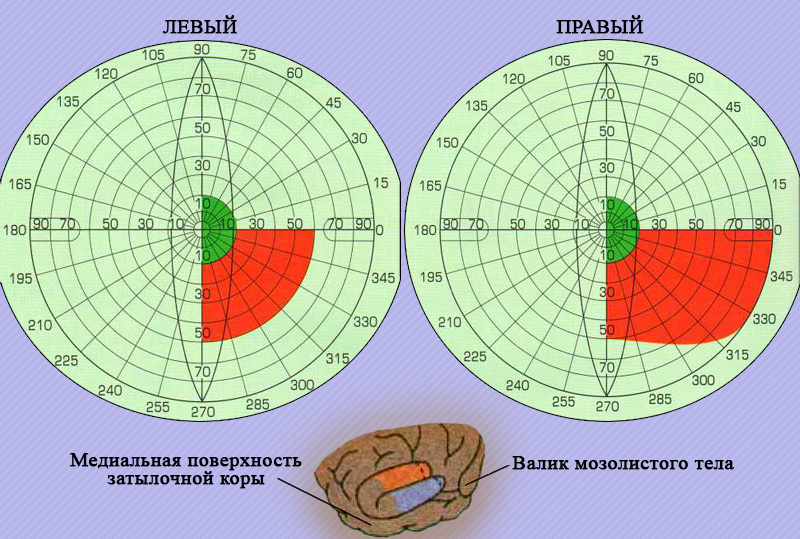
Рисунок 2. Картирование правого зрительного поля и его представительство в левой затылочной области
Характерные изменения полей зрения обоих глаз в случае поражения разных участков зрительного пути, как правило, настолько типичны, что являются важными признаками в топической диагностике патологий головного мозга.
Поле зрения каждого глаза не имеет строгой симметрии. Неподвижный глаз охватывает внутреннее пространство до 60°, наружное – до 90°, нижнее – до 70°, верхнее – до 60°. Слепое пятно (macula caeca), соответствующее проекции головки (диска) зрительного нерва, находится в височной половине поля зрения примерно в 15° от точки фиксации взора. Исследование размеров полей зрения позволяет оценить функцию колбочек. Отметим, что определение полей зрения с использованием цветных предметов демонстрируют значение на 20-25° уже, чем при использовании предметов белого цвета аналогичной величины.
Центральные участки обоих полей зрения – бинокулярные; височные участки обоих полей зрения – монокулярные
Статическая периметрия – исследование полей зрения с применением неподвижных предметов разной яркости. Динамическая периметрия – исследование полей зрения с применением движущихся предметов разной яркости.
Контрольная (ориентировочная) диагностика полей зрения у постели пациента проводится следующим образом: врач садится напротив больного «лицом к лицу» на расстоянии примерно 1 метр. Исследование зрительной реакции у детей младшего возраста, а также у больных с низкой кооперативностью в некоторых случаях проводится с помощью резких визуальных стимулов (раздражителей, типа резкого движения рукой или вспышки яркого света), которые в норме вызывают зажмуривание (защитную реакцию). При диагностике пациентов, хорошо коммуницирующих с врачом, можно использовать предметы разного цвета определенного размера (например, цветные шарики, разноцветные колпачки и др) или движение кончиков пальцев рук.
Чтобы исследовать поле зрение левого глаза, пациент закрывает правы глаз, а врач, находящийся напротив пациента (на расстоянии 1 м), закрывает левый глаз. При этом врач должен убедиться, что взгляд пациента зафиксировал правый глаз исследующего на протяжение всего исследования. Определение границ полей зрения осуществляется путем последовательного перемещения пальцев руки врача во все четыре квадранта поля зрения исследуемого глаза. В некоторых случаях можно использовать счет пальцев рук врача, которые одновременно расположены в височной и назальной половинах поля зрения глаза.
Исследование полей зрения начинают с височных полей, поскольку большинство нарушений обнаруживается именно в этих них. При нормальных показателях исследования врач одновременно размещает пальцы в периферических полях зрения обоих глаз. В таких случаях, как, например, поражение теменной области (особенно недоминантного полушария), пациент видит предмет в периферических отделах поля зрения противоположного глаза, однако его визуальное восприятие прекращается при одновременном появлении аналогичного предмета в периферическом поле зрения с пораженной стороны – феномен визуальной супрессии или отвлечения. Нужно отметить, что для обнаружения очаговых (небольших) дефектов центральной части поля зрения (скотом) недостаточно применения движения кончиков пальцев рук, так как они довольно грубые. Для этого нужно применять небольшие предметы разного цвета.
Таким образом, следует сначала определить положение слепого пятна (это позволяет повысить уверенность в качестве проведения диагностики), в частности правильной фиксации взгляда пациента. При этом врач медленно горизонтально перемещает красный шарик (диаметром примерно 10 мм) от точки фиксации в сторону височного поля зрения (перед этим пациенту нужно объяснить, что шарик на некоторое время исчезнет, потом вновь появится, а чем пациент должен сообщить врачу). Также надо отметить, что положение слепого пятная полей зрения пациента и врача не совпадают (врач также должен учитывать этот факт при проведении этого исследования). Определив положения и размеров слепого пятна, врач отмечает полученные данные на специальном бланке.
После этого исследуются центральные поля зрения. Один из характерных признаков центральной скотомы – изменение цветовосприятия метки во время ее перемещения из периферического в центральное поле зрения. Специалисты выделяют три принципиально возможных нарушений зрительных полей:
Более точная диагностика полей зрения проводится при помощи специальных диагностических аппаратов (например, компьютерная периметрия).
|
Исследование глазного дна проводят, как правило, путем прямой офтальмоскопии (примерно при 16-кратном увеличении). При этом исследовании не во всех случаях применяют медикаментозное расширение зрачка, так как в большинстве случаев достаточно проводить исследование глазного дна в темном помещении. Если в этом случае зрачок недостаточно расширяется, применяют мидриатики (медицинские препараты для расширения зрачка). Отметим, что мидриатики противопоказаны при глаукоме, а также из не следует применять у пациентов в бессознательном состоянии. Также бывают случаи (например, при набухании хрусталиков, неглубокой передней камере, маленьком угле передней камеры и др), когда применение мидриатиков может провоцировать развитие острой глаукомы.
При проведении исследования врач находится сбоку пациента (примерно под углом 30°). Пациент фиксирует взгляд на удаленном предмете. Осмотр правого глаза пациента проводят правым глазом врача с помощью офтальмоскопа. Перед осмотром врач оценивает состояние передней глазной камеры с целью обнаружения красного рефлекса при помутнении хрусталика (признака катаракты).
Потом проводится осмотр диска зрительного нерва с помощью офтальмоскопа – определяется форма, цвет и четкость контуров нерва. В нормальном состоянии височные области диска бледнее носовых. В центре диска отмечается физиологическая экскавация (воронкообразное углубление) – в этом месте происходит перегиб волокон зрительного нерва от сетчатки глаза к решетчатой пластинке (при патологии решетчатая пластинка может изменять размер и смещаться в височную сторону). Края диска пересекают кровеносные сосуды, которые, как правило, хорошо визуализируются (в норме они не должны возвышаться).
Характеристика кровеносных сосудов глазного дна является следующим этапом диагностики. Артерии сетчатки выглядят светлее и меньшего диаметра, чем вены (соотношение диаметра артерий и вен в норме составляет примерно 2/3). Углы бифуркации сосудов глазного дна всегда обращены вершинами в сторону диска. Световой рефлекс сопровождает каждую артерию. Также следует уделять пристальное внимание изучению состояния вен, особенно в местах их вхождения в диск зрительного нерва. Как правило, в норме отмечается пульсация вен глазного дна, однако примерно у 20% здоровых пациентов спонтанная пульсация не определяется (если на глазное яблоко легко надавить, пульсация почти всегда появляется).
Наличие пульсации вен глазного дна является надежным, чувствительным индикатором нормального внутричерепного давления, так как отсутствие пульсации обусловлено повышением давления цереброспинальной жидкости более 200 мм водяного столба. Этот важный признак врач всегда должен учитывать, так как именно это исследование позволяет решить спорный вопрос при диагностике на предмет отсутствия или наличия отека диска зрительного нерва.
Следующий этап диагностики глазного дна – регулярность сосудистой сетки (образование новых сосудов). Специалисты неоднократно описывали изменения ретинальных сосудов при артериальной гипертензии: неравномерность диаметра сосудов, сужение артерий, расширение светового рефлекса на артериях, вдавление вен в местах перекреста с артериями (симптом Салюса-Гунна). Бляшки Холленхорста (холестериновые эмболы в виде блестящих бляшек, которые преломляют свет) обнаруживаются в артериях сетчатки глаза со стороны сонной артерии, пораженной атеросклерозом.
Глазное дно также исследуют на предмет кровоизлияний (визуализируются как гиперемия, точки или пятна), наличия твердых экссудатов (в виде пятен желтого цвета), хлопьевидных экссудатов (в виде выступающих белых пятен), микроаневризмов (точечные поражения красного цвета). Все выявленные нарушения и их положения детально описывают в истории болезни (например, «обнаружено кровоизлияние на 6 часов на расстоянии одного диаметра диска от него»). Затем определяют равномерность пигментации сетчатки глаза.
При кровоизлиянии в стекловидное тело невозможно исследовать все отделы сетчатки
Атрофия зрительного нерва может быть обусловлена большим количеством патологий, сопровождающихся воспалением (отеком), сдавлением, повреждением и дегенерацией волокон зрительного нерва, а также поражением кровеносных сосудов, которые питают этот нерв. Атрофию зрительного нерва бывает:
При осмотре отмечается сужение сосудов глазного дна и побледнение диска зрительного нерва. На пике развития атрофии отмечается молочно-белый цвет диска (иногда с голубым или серым оттенком), что обусловлено уменьшением количества мелких кровеносных сосудов.
Начальные стадии атрофии сопровождаются выраженным (относительно нормы) побледнением височной половины, что является признаком раннего вовлечения в патологический процесс папилломакулярного пучка – сегментарное побледнение.
Границы диска зрительного нерва при первичной атрофии сохраняют свою четкость, становятся более резкими (относительно нормы); при вторичной атрофии эти границы теряют четкость, а диск часто увеличивается, также отмечается незначительная извитость и проминенция сосудов.
Диагностика атрофии зрительного нерва путем офтальмоскопии имеет субъективный характер и в огромной степени зависит от опыта специалиста.
При застойном диске зрительного нерва, сопровождающегося невоспалительным отеком) больные часто предъявляют жалобы на ухудшение зрения. У некоторых больных отмечается кратковременное затуманивание зрения, иногда возникает полная потеря зрения (затуманивание и потеря зрения могут возникать спонтанно или при изменении положения тела). Часто пациенты обращают внимание только на возникающую головную боль. Несмотря на то, что отек дисков зрительного нерва является двусторонним, он ассиметричен. Патогенез этого заболевания имеет тесную взаимосвязь с высоким внутричерепным давлением. В ретенционной теории указано, что жидкость от глаза к третьему желудочку головного мозга и обратно перемещается по межоболочным пространствам зрительного нерва. При высоком внутричерепном давлении отток жидкости в полость черепа нарушается, в результате развивается застой диска и отек зрительного нерва. При развитии отека возникает отечность нервных волокон, возникает геморрагий (кровоизлияние в окружающие ткани). В результате дилатации (расширения) капилляров диск зрительного нерва становится гиперемированным, четкость его краев теряется, характерная пульсация вен сетчатки глаза отсутствует.
Выраженный отек диска зрительного нерва характеризуется увеличением размера и грибовидным выбуханием в стекловидное тело. При этом определяется расширение вен, возникновение геморрагий и хлопьевидных экссудатов (вследствие инфаркта сетчатки). Кровеносные сосуды становятся извилистыми («взбираются» на диск, что придает изгибам характерную форму). При диагностике полей зрения на этой стадии заболевания наблюдается расширение зоны слепого пятна. По мере развития патологии, на поздних стадиях, в области диска зрительного нерва возникают твердые экссудаты, сам диск атрофируется, определяется нарушение полей зрения (часто в виде дугообразных скотом).
Нужно отметить, что отек диска зрительного нерва может возникать примерно через 4-6 часов после повышения внутричерепного давления. При этом разрешение отека происходит только через несколько недель после нормализации внутричерепного давления.
Миелинизация нервных волокон – врожденная доброкачественная патология, характеризующаяся образованием миелина вокруг нервных волокон сетчатки глаза, в результате чего они хорошо визуализируются при исследовании диска зрительного нерва. При осмотре определяются характерные пятна, а диск зрительного нерва и кровеносные сосуды видно не так отчетливо (они тускнеют).
Среди непатологических вариантов изменения зрительного нерва можно выделить друзы диска зрительного нерва, образованные отложением гиалина под сетчаткой глаза (на мембране Бруха или наружной пограничной мембране). При исследовании определяются как гроздевидные возвышения желтоватого или серо-белого цвета, которые как бы прикрывают поверхность диска зрительного нерва. Этиология развития друз до сих пор не изучена (некоторые специалисты предполагают, что друзы состоят из дегенеративных измененных аксонов пигментного эпителия сетчатки глаза и носят наследственный характер). В некоторых случаях в друзах обнаруживают известь. При этом зрение у больного не нарушается. На практике друзы не лечат. Также иногда может обнаруживаться псевдозастойный сосок, напоминающий отек диска (дифференцировать эту аномалию можно по пульсации вен сетчатки глаза – если пульсация есть, отек диска исключается).
Окклюзия (обтурация) центральной артерии сетчатки вызывает постепенную атрофию зрительного нерва. При этом у больного отмечается изменение цвета сетчатки глаза на молочно-белый, с темным красным пятном в области желтого пятна (macula lutea) – симптом «вишневой косточки». Исследование показывает значительное сужение артерии, могут четко определяться бляшки Холленхорста (холестериновые эмболы), которые указывают на причину повреждения сосуда. Заболевание характеризуется внезапной потерей зрения на один глаз, отсутствием прямой реакции зрачка на свет. В тех случаях, когда происходит обтурация только ветви центральной артерии, происходит сегментарное поражение с выпадением только части поля зрения.
Окклюзия центральной вены сетчатки вызывает отек диска зрительного нерва, множественные геморрагии глазного дна (напоминают раздавленный помидор или языки пламени), а также растяжение вен сетчатки.
Гипертоническая ретинопатия вызывает сдавление вен в местах артериовенозных перекрестов (симптом Салюса-Гунна) и усиление артериального рефлекса (симптом медной и серебряной проволоки). При этом надо помнить, что эти симптомы могут определяться у лиц пожилого возраста и являются нормой. Самым достоверным симптомом гипертонической ретинопатии является фокальное или генерализованное сужение артериол. Прогрессирование патологии характеризуется возникновением кровоизлияний (часто в виде языков пламени) и мягких (хлопьевидных) экссудатов. В случае злокачественной (быстропрогрессирующей) гипертензии возникает отек диска зрительного нерва.
Диабетическая ретинопатия на ранних стадиях характеризуется нарушением микроциркуляции и развитием характерных не патогномоничных микроаневризм (при обследовании визуализируются как небольшие округлые образования красного цвета). Микроаневризмы обусловлены разрастанием сосудов вследствие выпячивания эндотелия через измененные сосудистые стенки. По мере прогрессирования патологии возникают кровоизлияния и экссудаты (твердые, с желтоватым оттенком и мягкие (хлопьевидные)) – простая ретинопатия.
При сахарном диабете нарушения зрения могут возникать при поражении желтого пятна, обусловленные его отеком, отложении липидов, инфаркте, а также вследствие пролиферативной ретинопатии (новообразованием сосудов), которая вызывает кровоизлияния в стекловидное тело или отслоение сетчатки (отслоение происходит из-за тракции сетчатки разрастающимися волокнами соединительной ткани).
При выявлении простой ретинопатии или образования новых сосудов больного необходимо отправить к соответствующему специалисту с целью определения необходимости в проведении лазерной коагуляции
При глаукоме у больного отмечается высокое внутриглазное давление, которое может иметь как первичный, так и вторичный характер при разных офтальмологических патологиях (например, увеит – воспаление сосудистой оболочки глаз). В большинстве случаев диагностируется первичная глаукома, характеризующаяся увеличением сосудистой воронки (физиологической экскавации) в области диска зрительного нерва, а именно – увеличение отношения размеров экскавации к вертикальному размеру диска больше чем на 0,6. Также при глаукоме отмечается атрофия нервных волокон. Возникающие патологические нарушения вызывают парацентральные и типичные дугообразные скотомы. Выраженная глаукома характеризуется извитостью кровеносных сосудов и нечеткостью границ диска зрительного нерва.
Любые поражения зрительного нерва, обусловленные, например, травмой, нейропатией, воспалением (ретробульбарным невритом) и др, сопровождаются следующими симптомами на стороне поражения:
Частичное повреждение сетчатки глаза (кровоизлияние, отслоение) или нервных волокон приводит к скотоме (выпадением фрагмента зрительного поля). Длительное давление на зрительный нерв вызывает атрофию его диска. Заболевание орбиты может вызывать выпячивание глазного яблока на стороне поражения.
В случае поражения перекреста зрительных нервов большинство синдромов обусловлены компрессией нерва арахноидэндотелиома (менингиомой), краниофарингиомой или опухолями гипофиза. Компрессия медиальных частей зрительного перекреста (из-за расширения III желудочка, опухоли гипофиза и др) приводит к гетеронимной (битемпоральной) гемианопсии. При повреждении зрительного перекреста с латеральной стороны (возникает при базальном менингите, заболеваниях сосудов) развивается биназальная (гетеронимная) гемианопсия.
В большинстве случаев нарушения зрительных полей асимметричны. На ранних стадиях выпадение зрительных полей выявляется только путем горизонтального перемещения цветных объектов. При этом пациенты предъявляют жалобы на ухудшение зрения или двоение в глазах, обусловленное нарушением слияния изображения объектов.
Патологии латерального коленчатого тела и зрительного тракта диагностируются не часто. В случае поражения передних отделов зрительного тракта, до полного соединения нервных волокон от левых и правых половин зрительного поля, возникает гомонимная гемианопсия. В зависимости от степени поражения зрительной лучистости характер выпадения полей зрения может быть разный. При этом любые дефекты являются гомонимными, однако не всегда конгруэнтными.
Патологии височных отделов лучистости сопровождаются преимущественным поражением верхних квадрантов зрительных полей (нижние квадранты также поражаются, но в меньшей степени) – верхнеквадрантная гемианопсия. При этом больше выражено носовое выпадение зрительного поля, чем височное с противоположной стороны. При патологии теменных долей больше поражаются нижние квадранты полей – нижнеквадрантная гемианопсия. Патология затылочных долей вызывает более конгруэнтные дефекты (скотомные, тотальные, квадрантные). Иногда обнаруживается сохранения области желтого пятна (вероятно это обусловлено двойным сосудистым кровообеспечением данной области головного мозга).
Гомонимная гемианопсия при отсутствии другой мозговой симптоматика обусловлена, как правило, поражением затылочной доли сосудистого генеза (бассейн задней мозговой артерии). Поражение теменной или височной доли часто возникают другие мозговые симптомы (как правило при опухолевых процессах в головном мозге).
Развитие корковой слепоту обусловлено двусторонним инфарктом затылочных долей. При этом зрачковые рефлексы не нарушены. В некоторых случаях пациенты не осознают возникших нарушений (синдром Антона-Бабинского), полностью отрицая какие-либо нарушения зрения.
В обонятельной области носа находятся свободные нервные окончания первых двух ветвей...
Карта первичной диагностики представленная в этой статье используется при разных изменениях...
Детям необходимо периодически проверять зрение. В дошкольном возрасте диагностикой зрения...
Офтальмоскопия – диагностическая процедура, которая направлена на исследование глазного...
Давно известно, что проблемы со сном вызывают нарушения работы сердечно-сосудистой системы и...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости