УЗИ в акушерстве: Воротниковое пространство и Генетический скрининг
Генетическая сонография – целевое скрининговое УЗИ, направленное на обнаружение...
Медицина / Диагностика / Диагностика (статья)
 УЗИПРОДОЛЖЕНИЕ. НАЧАЛО ЗДЕСЬ: «УЗИ в I триместре беременности. Часть 1»
УЗИПРОДОЛЖЕНИЕ. НАЧАЛО ЗДЕСЬ: «УЗИ в I триместре беременности. Часть 1»
Термин «пузырная дегенерация» используют при описании некроза и водяничного набухания ворсинок (эти патологические изменения обнаруживают при гистологическом исследовании абортированных плодов). Пузырная дегенерация не относится к трофобластической патологии беременности, поскольку ворсинки, наполненные жидкостью, на УЗИ более эхогенные, в отличие от здоровых, поэтому ультразвуковая картина может напоминать раннюю беременность с пузырным заносом.
Однако частичный и полный пузырные заносы имеют много общего, а различают их по наличию амниотических (частичный пузырный занос) или плодных (полный пузырный занос) элементов. Кроме наличия плода или амниотического мешка, частичный пузырный занос, как правило, имеет фокальный характер; в генетическом отношении для него характерна высокая вероятность триплоидии (около 80%), обусловленной диспермией или нерасхождением половых хромосом (см статью «УЗИ в акушерстве: Воротниковое пространство и Генетический скрининг»).
Полный пузырный занос часто диплоидный, но анэмбриональный, не имеет амниотического мешка, отличается набухшими, водяночными, бессосудистыми ворсинками с пролиферацией трофобласта. На ультразвуковом изображении в полости определяется «снег» - гиперэхогенная плацентарная ткань, усеянной небольшими скоплениями жидкости неправильной формы – участками геморрагии и пузырьков, наполненных жидкостью. При полном пузырном заносе примерно в 20% случаев развиваются трофобластические неоплазии (опухоли).
В некоторых случаях пузырный занос возникает при наличии нежизнеспособного близнеца. В этом случае диагностика затруднена, что приводит к ряду проблем.
У беременных из группы малого риска частота спонтанных абортов составляет примерно 16%. Наличие сердечной деятельности у плода снижает вероятность выкидыша до 5% на 6-8 неделе беременности и до 2% - после 12 недели. Беременные с повторными выкидышами относятся к группе высокого риска (более 20%), даже при условии наличия сердечной деятельности у плода (эти же критерии относятся к беременным старших возрастных групп).
До 8 недели предполагаемого гестационного возраста КТР (копчико-теменной размер) и шейно-копчиковое расстояние практически отражают размер эмбрионального диска (6-я неделя). Точность измерения КТР в период от 3-5 дней до 11-й недели беременности включительно составляет примерно 8% (фото 12).
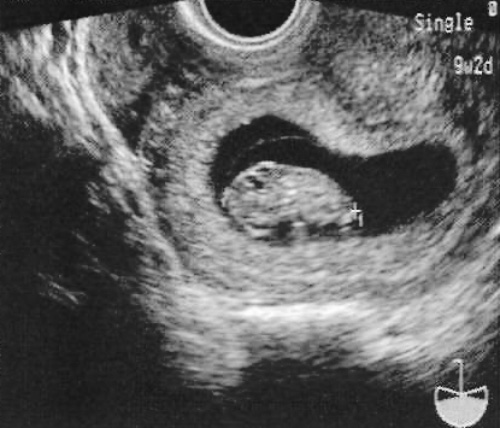
Фото 12. Копчико-теменной размер (срок беременности – 9 недель и 2 дня)
Измерение воротникового пространства проводят в период 11-14 неделями беременности. Шея плода должна находится в нейтральном положении (фото 13). Амнион должен хорошо визуализироваться и четко идентифицироваться среди тканей плода.
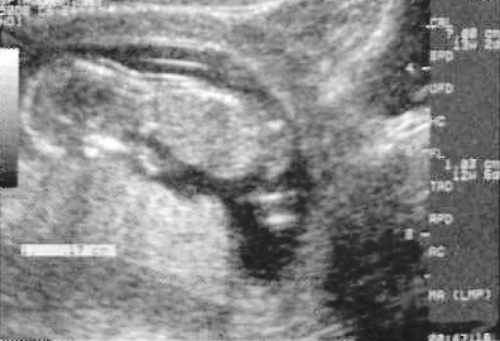
Фото 13. Шея плода в нейтральном положении
Микрометр устанавливают таким образом, чтобы можно было измерить расстояние между внутренними поверхностями складки. Если размер воротникового пространства >3 мм, есть риск наличия анеуплоидии (особенно синдрома Патау – трисомии 13) или других аномалий, а также возможного плохого исхода беременности. Для обеспечения большей достоверности скрининга помимо результатов УЗИ используют показатели серологических маркеров.
При проведении УЗИ нужно дождаться спонтанных движений. Врач должен варьировать давлением датчика над нижним сегментом и шейкой матки, либо попросить беременную покашлять или посмеяться. Как правило, при нормальной одноплодной беременности через 10-20 минут можно получить хорошее изображение, в том числе и воротниковой зоны.
В США ограничено выборочное исследование хориона сроком 10 недель (иногда и более поздним сроком), если есть сведения о дефектах развития конечностей и ротовой полости, обнаруженных при проведении других диагностических процедур на более ранних сроках беременности (фото 14). После 13-й недели трансвагинальный доступ затруднен.
Фото 14. Эхогенный изогнутый трансвагинальный катетер в полости матки, введенный с целью выборочного исследования хорионических ворсинок. Полученные ворсинки культивируют с целью исследования кариотипа и получения другой генетической информации
Около 75% плодов кистозных гигром плода приходится на кистозные гигромы шеи. При анеуплоидии плода около 60% приходится на синдром Тернера (фото 15). К другим хромосомным анломалиям относятся синдром Дауна, синдром Эдвардса и триплоидия. У плодов с нормальным кариотипом может быть синдром Нунан, синдром Робертса, Синдром Пена-Шокейра (Реnа-Shokeir) или множественные птеригии.
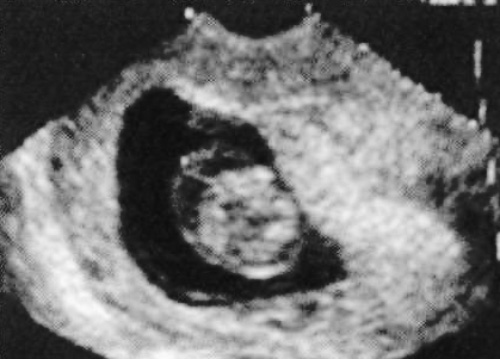
Фото 15. Поперечный вид головы и шеи плода (10 неделя беременности)
Развитие кистозных гигром шеи плода обусловлено нарушением возврата лимфатической жидкости к сердцу через яремную вену (к 40 дню). Массивные, разделенные гигромы, как правило, отражают один полюс спектра прозрачности воротникового пространства; более легкие формы возникают на фоне синдрома Дауна.
Кистозная гигромы шеи плода являются одной из наиболее распространенных, хорошо визуализируемы на УЗИ структурных аномалий в I триместре беременности. На фоне этой аномалии часто выявляются патологии сердца и почек. При сопутствующих выпотах и водянке частота спонтанных абортов и внутриутробной гибели плода может достигать 90%. Разрешение кистозной гигромы шеи плода с переходом в перепончатую шею и выживание новорожденных часто бывает при отдельных, не разделенных перегородкой, малых просветах.,
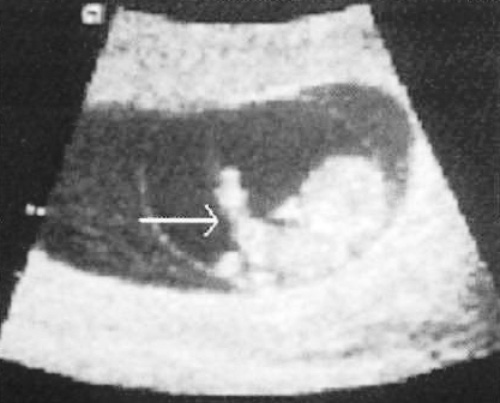
Фото 16. Физиологическое грыжевое выпячивание кишечника
На фото 16 стрелкой обозначено физиологическое грыжевое выпячивание кишечника. Завершение наружной ротации и заращение передней брюшной стенки отмечается примерно на 11-12 неделе беременности при КТР 45 мм). Основание пуповины не должно быть более 7 мм, а в ее составе не должно быть ни печени, ни желудка. Омфалоцеле с печенью можно диагностировать на 9-й неделе беременности.
Нормальный плодный желчный пузырь, как правило, на УЗИ не визуализируется на сроках < 16-17 недель беременности. Среди визуализируемых дефектов нервной трубки в I триместре лучше всего диагностируется мозговая грыжа (фото 17), что обусловлено характерным строением вытесненной мозговой массы, которая хорошо дифференцируется с костной тканью лицевого черепа.
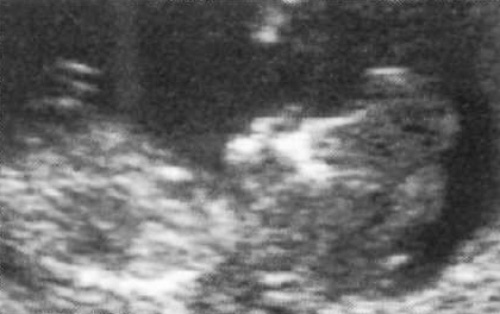
Фото 17. Мозговая грыжа у плода (13-я неделя беременности)
Скрининг в I триместре беременности позволяет дополнить большинство дефектов плода, но не способен заменить скрининг во II триместре.
Двурогая матка – форма удвоения мюллеровых протоков (фото 18). Поскольку пороки развития мочевыводящей системы часто сочетаются с удвоением матки, следует получить изображение почек и мочеточников пациентки. При этом необходимо исключить внематочную имплантацию плодного яйца или имплантацию в роге матки.
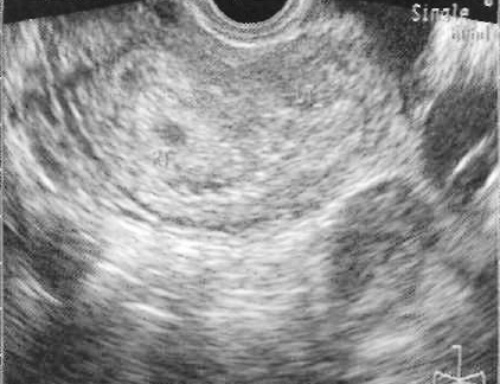
Фото 18. Поперечный вид матки при трансвагинальном доступе на 6 неделе беременности
Отметим, что у таких пациенток может быть удвоение шейки матки или влагалища. При этом большое значение имеет длина шейки матки, поскольку на воне аномалий мюллеровых протоков есть риск цервикальной недостаточности. Дальнейшая УЗИ диагностика беременной предполагает определение места прикрепления плаценты и исследование анатомии почек у плода.
Естественная частота рождения двойни составляет примерно 1% и зависит от возраста, этнической принадлежности, гормональной терапии и др. Случаи тройни при естественном зачатии составляют примерно 1 случай на 1000 беременностей. Определение вероятности рождения нескольких младенцев каждого последующего кратного порядка используют коэффициент 10. Отметим, что стремительное развитие методики экстракорпорального оплодотворения (ЭКО) значительно влияет на вероятность многоплодных и гетеротопических беременностей.
Часто многоплодные беременности являются дизиготными, с увеличением частоты в зависимости от этнической принадлежности, возраста родителей, семейного анамнеза, способности к деторождению, а также приема лекарственных средств. Оплодотворение in vitro может значительно повысить частоту монозиготных многоплодных беременностей.
Так как примерно 95% из менее распространенных монозиготных близнецовых пар являются монохориальными, бихориальная плацентация, как правило, дизиготная. При этом риск анеуплоидии для одного из близнецов из пары в значительной степени зависит от возраста родителей, а поражение обоих близнецов – вопрос вероятности. В свою очередь, монохориальные близнецы подвержены одинаковому риску анеуплоидии, который зависит от возраста родителей, а также высокой частоте аномалий развития и перинатальной смертности (фото 19).
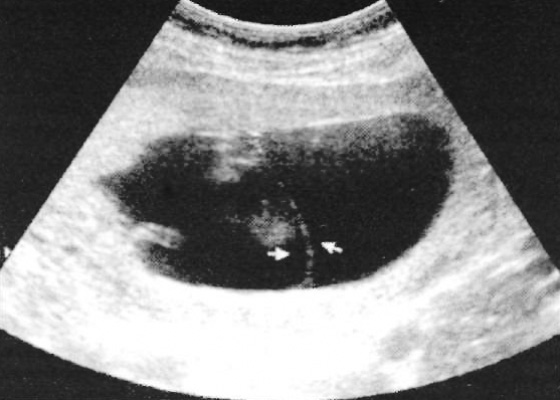
Фото 19. Монохориальные близнецы
Нужно отметить, что потенциально смертельный близнецовый трансфузионный синдром (фето-фетальный трансфузионный синдром) возникает только у диамниотических монохориальных близнецов. Однако при идентификации дизиготных близнецов на поздних сроках беременности можно успешно ориентироваться на внешний вид мембраны и хорионической пластинки, а также на внешний вид раннего плодного мешки – специфический и высокочувствительный показатель.
Ранний аниоцентез проводят в период 10-14-й неделями беременности. На этом сроке данная процедура сопровождается высоким риском потери беременности (примерно 2-4%), безуспешной попыткой взятия образцом, высокой частотой безуспешного выращивания культуры клеток, деформацией стоп по типу косолапости и формированием амниотической спайки.
Несмотря на то, что задние уретральные клапаны и увеличенный мочевой пузырь плода в некоторых случаях описывают уже на 11-й неделе беременности, а почки и мочевой пузырь часто визуализируются к 12-й неделе (фото 20), ангидрамнион практически никогда не идентифицируют ранее 15-й недели из-за секреции амниотической жидкости плодными оболочками.
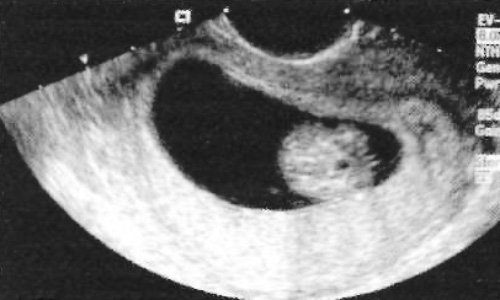
Фото 20. Мочевой пузырь плода в косой проекции
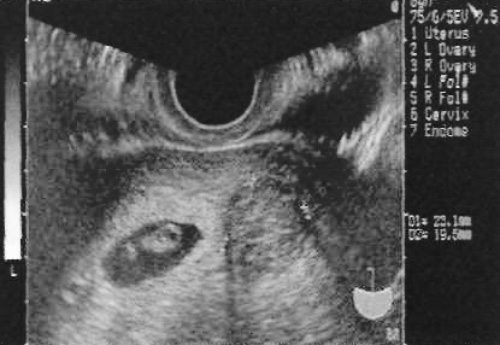
Фото 21. Миома матки. Округлое, веретенообразное образование с четкими границами. Основной дифференциальный диагноз проводят с очаговым сокращением матки, которое может длится более 45 минут и, как правило, характеризуется лучшей васкуляризацией
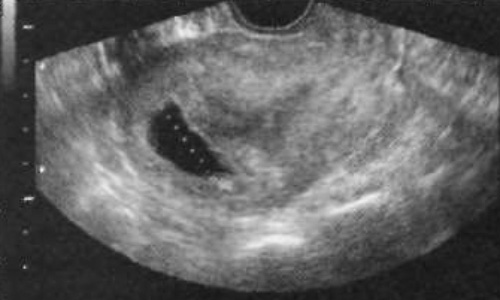
Фото 22. Продольное ультразвуковое изображение (трансвагинальный доступ). УЗИ пациентки с ранее подтвержденной жизнеспособной внутриматочной беременностью, которая обратилась к врачу после выделения из влагалища «какой-то ткани», чтобы узнать, был ли это выкидыш.
Клиническое подтверждение полного выкидыша основано на прекращении боли и кровотечения, а также физикального осмотра, на котором определяют закрытие шейки матки и плотное сокращение матки. Опровергнуть диагноз можно с помощью УЗИ: если визуализируется амниотический мешок или в полости матки определяется эхогенная ткань, объемом более 1 см3.
Угрожающий выкидыш характеризуется наличием кровотечений со спазмами или без в первые 20 недель беременности. Отметим, что примерно в 30-35% случаев беременностей наблюдается незначительное кровотечение и примерно 50% из случаев заканчиваются выкидышем.
Неизбежный (начавшийся) выкидыш характеризуется разрывом оболочек и расширением цервикального канала.
В случае несостоявшегося выкидыша погибший плод остается в полости матки (как правило, без маточных сокращений и выраженного кровотечения). Если при нежизнеспособной беременности не удается обнаружить эмбриональный полюс, говорят о замершем плодном яйце. При несостоявшемся выкидыше желточный мешок и эмбриональный материал могут не обнаруживаться, а плодный мешок имеет очень малые размеры.
Чтобы исключить эктопическую или жизнеспособную беременность на ранних сроках с ошибочными исходными данными, необходимо сделать анализ крови на β-ХГЧ и верифицировать сроки. Часто такие беременности заканчиваются спонтанным выкидышем. В случае длительного сохранения мертвого плода во II триместре у женщины может развиваться серьезная коагулопатия.
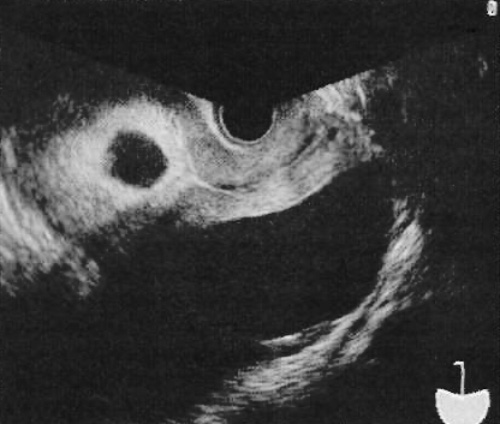
Фото 23. Большое кистозное образование в дугласовом пространстве (саггитальный трансвагинальный снимок). Пациентка, проходящая курс лечения бесплодия, обратилась с жалобами на снижение объема выделяемой мочи и болезненное растяжение живота. Анализ на β-ХГЧ – положительный
Большое кистозное образование в дугласовом пространстве может быть обусловлено гиперстимуляцией яичников, вторичной по отношению к гонадотропинам и ранней беременностью. Похожую картину можно наблюдать при выраженном гидросальпинксе или кистах яичников (в том числе и перекрученных). Перекруты и неопластические процессы выявляют путем допплерографии.
Отметим, что асцит или свободная жидкость в дугласовом пространстве на УЗИ характеризуются похожим статичным видом, однако им не свойственно скапливаться вокруг висцеральных структур.
Генетическая сонография – целевое скрининговое УЗИ, направленное на обнаружение...
На поздних сроках беременности (как правило после 28 недели) у многих женщин появляется одышка...
Выделения крови из влагалища при беременности – тревожный симптом, в случае появления...
Изжога – жгущая боль в области центральной части грудной клетки и/или верхнем отделе...
В первые месяцы беременности формируются основные органы и части тела плода, в последнем...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости