Гемотрансфузия: Основные понятия иммунологии
Организм выделяет антитела не только к антигенам чужеродных молекул, находящихся на...
Медицина / Диагностика / Диагностика (статья)
 Группа кровиГемотрансфузия стала настолько распространенной и обычной, что часто опасность этой процедуры недооценивают. Ведь, порой такое необходимое для спасения, переливание донорской крови обладает значительным потенциальным риском для здоровья и жизни реципиента. Гемотрансфузия может вызвать два наиболее серьезных осложнения: заражение инфекционным заболеванием и угрожающая жизни реципиента гемолитическая трансфузионная реакция (возникает при переливании несовместимой крови).
Группа кровиГемотрансфузия стала настолько распространенной и обычной, что часто опасность этой процедуры недооценивают. Ведь, порой такое необходимое для спасения, переливание донорской крови обладает значительным потенциальным риском для здоровья и жизни реципиента. Гемотрансфузия может вызвать два наиболее серьезных осложнения: заражение инфекционным заболеванием и угрожающая жизни реципиента гемолитическая трансфузионная реакция (возникает при переливании несовместимой крови).
В настоящее время, благодаря строгому контролю за отбором доноров и тщательной проверке донорской крови на наличие инфекции, риск получить заражение при переливании крови значительно снизился (см таблицу 1).
|
Требования к донорам крови |
|
- Возраст старше 18 лет |
|
Противопоказания для взятия донорской крови |
|
- Беременность |
|
Обязательные исследования донорской крови |
|
- Поверхностный антиген гепатита B |
С помощью скрининговых процедур, осуществляемых в центрах переливания крови, обеспечивают максимальную безопасность донорской крови, которая поступает в отделения трансфузиологии местных лечебных учреждений.
Для профилактики второго серьезного осложнения – переливания несовместимой крови – проводят анализы крови донора и реципиента в лаборатории гемотрансфузии больницы. Особое внимание уделяется трем основным анализам – группа крови, резус-фактор (определение антител) и тест на совместимость крови донора и реципиента (см статью «Гемотрансфузия: Основные понятия иммунологии»; для понимания возможных рисков при переливании крови, а также роли указанных анализов, нужны некоторые знания в области иммунологии).
Для проведения трех тестов необходимо 10 мл венозной крови, которую нужно собрать в обычную пробирку (без каких-либо добавок). Для этих целей многие гемотрансфузионные лаборатории предоставляют специальные пробирки (часто с розовым колпачком).
Для предупреждения потенциальной опасности переливания крови «не тому» реципиенту необходимо точно идентифицировать пациента, а также проявлять особую внимательность при оформлении необходимой документации при заборе крови для любых из этих исследований. Перед взятием биологического материала нужно убедиться, что забор проводится именно у того пациента, которому назначены эти анализы (уточнить его имя, дату рождения, а также проверить, совпадают ли эти данные с его идентификационным ручным браслетом).
В сопроводительной документации и на этикетке пробирки с образцом крови обязательно отмечают следующую информацию:
Кроме этого, в сопроводительной документации должны быть указаны следующие данные:
Выше перечислены только общие указания. Медицинский персонал, который проводит забор крови и анализы перед переливанием крови, должен строго придерживаться установленного протокола, в котором отражены рекомендации, соответствующие стандартам гематологии и местному законодательству. В случае возникновения каких-либо сомнений или недоразумений, необходимо проконсультироваться в местном центре переливания крови. Если при оформлении образца крови на исследования были допущены ошибки в маркировке или обнаруживается несоответствие данных, персонал центра переливания крови может отказать в принятии образца крови.
Главная цель проведения анализов на определение группы крови, титра антител и совместимости – предупреждение гемолитической трансфузионной реакции путем подбора иммунологически совместимого образца донорской крови с кровью реципиента. То есть – определение спектра антител в крови реципиента с последующим подбором донорской крови, в которой отсутствуют соответствующие антигены. Поскольку есть вероятность, что в крови реципиента обнаружатся антитела к эритроцитарным антигенам по системе AB0, сначала проводят анализ на определение группы крови реципиента. Одновременно определяют резус-фактор.
Если антитела вступают в связь с соответствующими антигенами, возникает характерная реакция – агглютинация эритроцитов. Эта реакция отражает другое название для антигенов и антител эритроцитов: многие учебные материалы эритроцитарные антитела называют агглютининами, а антигены – агглютиногенами.
Определение группы крови по системе AB0 проводят путем простого смешивания образца крови пациента с двумя видам сывороток: в одной сыворотке содержатся анти-A-антитела, в другой – анти-B-антитела. При смешивании крови с сывороткой эритроциты либо агглютинируют, либо нет (см рисунок 1).
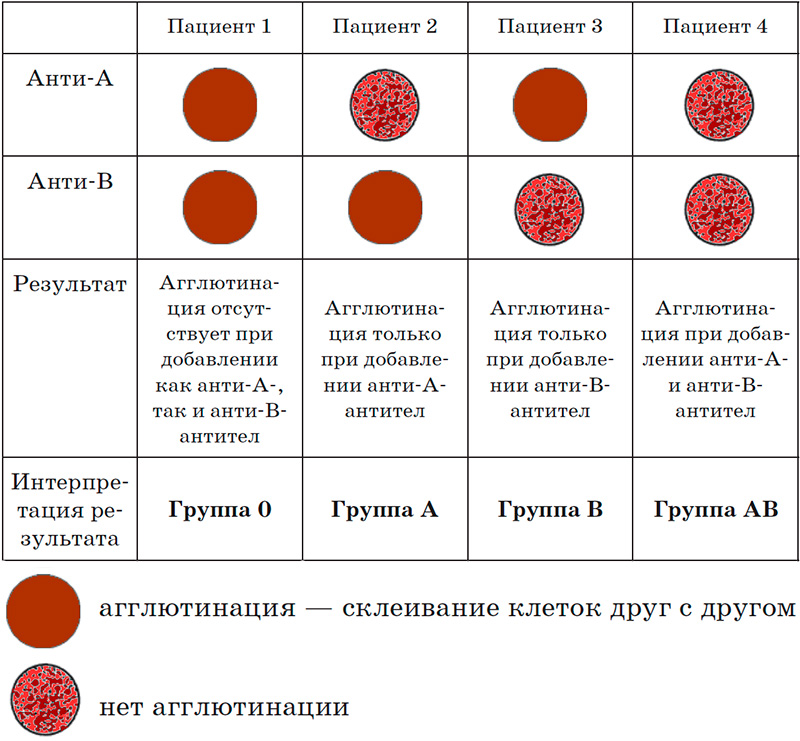
Рисунок 1. Определение группы крови по системе AB0
Для дополнительной проверки совместимости образцов крови донора и реципиента проводят обратный тест: сыворотку реципиента добавляют к эритроцитам известной группы крови.
Определение резус-фактора проводят путем смешивания эритроцитов пациента с раствором, содержащим анти-D-антитела. Если в крови пациента есть D-антиген, происходит агглютинация эритроцитов (в этом случае кровь резус-положительная); если реакция агглютинации не происходит – кровь резус-отрицательная.
Известно, что при определении группы крови по системе AB0 в плазме либо содержатся анти-A-антитела и анти-B-антитела, либо отсутствуют. Никаких других антител в крови пациента примерно в 97% случаев нет. Как правило, за некоторыми редкими исключениями, другие антитела к эритроцитам (в том числе и анти-D-антитела) появляются в крови только в случае предшествующего иммунизирующего фактора: беременности или переливания крови. Если в крови донора присутствуют соответствующие антигены, наличие нетипичных антиэритроцитарных антител в крови реципиента потенциально способны вызывать гемолитическую реакцию. Поэтому кровь всех пациентов, которым назначена гемотрансфузия, исследуют на наличие нетипичных антиэритроцитарных антител.
Как правило такой анализ проводят путем добавления образца крови реципиента к набору образцов разных эритроцитов группы 0 (каждый образец имеет определенную комбинацию антигенов, способных вызвать агглютинацию).
Поскольку эритроциты группы 0 не содержат A- или B-антигены, любая реакция агглютинации при добавлении крови реципиента свидетельствует о наличии нетипичных антител. Перед переливанием крови принято исследовать наличие следующих антител:
В случае положительного результата реакции, тип антител определяется по типу стандартного образца эритроцитов группы 0 с конкретным набором антигенов в ячейке, в которой произошла реакция.
После анализа на наличие антител в крови реципиента следующим шагом является подбор подходящей донорской крови. То есть, для проведения гемотрансфузии донорская кровь не должна содержать антигены, способных вступить в реакцию с антителами в крови реципиента. Если у реципиента не обнаружено дополнительных антител, достаточно, чтобы донорская кровь была совместима по системе AB0 и резус-фактору с кровью реципиента (нужно просто найти кровь соответствующей группы и резус-принадлежности). Но бывают случаи, когда нет возможности получить полностью идентичный образец донорской крови, при этом у врачей есть возможность использовать неидентичный образец, если:
В таблице 2 представлены общие критерии отбора донорской крови по системе AB0 и резус-фактору.
|
Группа крови донора |
Группа крови (ABO) и резус фактор (RhD) реципиента |
|||||||
|
0 RhD+ |
0 RhD- |
A RhD+ |
A RhD- |
B RhD+ |
B RhD- |
AB RhD+ |
AB RhD- |
|
|
0 RhD+ |
√ |
X |
√R |
X |
√R |
X |
√R |
X |
|
0 RhD- |
√ |
√ |
√R |
√R |
√R |
√R |
√R |
√R |
|
A RhD+ |
X |
X |
√ |
X |
X |
X |
√R |
X |
|
A RhD- |
X |
X |
√ |
√ |
X |
X |
√R |
√R |
|
B RhD+ |
X |
X |
X |
X |
√ |
X |
√R |
X |
|
B RhD- |
X |
X |
X |
X |
√ |
√ |
√R |
√R |
|
AB RhD+ |
X |
X |
X |
X |
X |
X |
√ |
X |
|
AB RhD- |
X |
X |
X |
X |
X |
X |
√ |
√ |
|
X – AB0-несовместимость или есть риск RhD-сенсибилизации; донорская кровь непригодна для гемотрансфузии √R – кровь AB0-совместима; отсутствует риск RhD-сенсибилизации; при условии отсутствия в крови реципиента дополнительных нетипичных антител проведение гемотрансфузии безопасно |
||||||||
Обратите внимание, что RhD-отрицательная кровь групп 0 можно безопасно переливать всем реципиентам (лица с такой группой крови называют «универсальными донорами»). В некоторых ситуациях (например, при угрожающих жизни кровотечениях, когда нет времени для проведения анализа крови) реципиента переливают кровь группы 0 RhD- (отрицательный резус-фактор) с высоким отрицательным титром антител. Также в таблице 2 указано, что реципиенты с кровью группы AB RhD+ (положительный резус-фактор) могут безопасно получать все группы крови (при условии, что донорская кровь имеет высокий отрицательный титр антител).
Если в крови реципиента обнаружены нетипичные антитела, необходимо искать подходящую донорскую кровь. Для этого сначала отбирают образцы донорской крови, которые соответствуют по системе AB0 и резус-фактору; потом донорскую кровь исследуют на наличие антигенов, антитела к которым обнаружены в крови реципиента. Например, в крови реципиента обнаружены анти-C-антитела, реагирующие с C-антигеном; в этом случае донорскую кровь нужно проверить на присутствие C-антигенов (реципиенту можно переливать только C-отрицательную кровь).
После подбора донорской крови, в которой отсутствуют антигены, способные реагировать с антителами в крови реципиента, чтобы точно убедиться в совместимости, проводят последний анализ, который моделирует переливание крови в пробирке (в лабораторных условиях). Для этого донорскую кровь (эритроциты) смешивают с образцом крови реципиента и наблюдают за возможным развитием реакции агглютинации. Если на протяжение определенного времени реакция антиген-антитело отсутствует, значит донорская кровь пригодна для проведения гемотрансфузии у конкретного реципиента.
Тяжелая острая гемолитическая реакция, неизбежно возникающая в случае несовместимости донорской крови, возникает довольно редко. Тем не менее такие реакции возникают, либо из-за неверной идентификации пациента, либо при переливании крови «не тому» реципиенту из-за ошибки персонала. Основная, самая распространенная ошибка при проведении гемотрансфузии – недостаточный контроль соответствия донорской крови с кровью реципиента. Именно поэтому необходимо строго придерживаться установленному протоколу предтрансфузионной проверки у койки пациента. В таком протоколе должны быть рекомендации, определенные соответствующими службами контроля стандартов в гематологии.
Предтрансфузионная подготовка у койки пациента подразумевает участие специально подготовленного медицинского персонала (рекомендуется две медсестры). Такая проверка включает:
Рассматриваемые в этой статье лабораторные исследования применяют с целью предупреждения иммунной гемолитической трансфузионной реакции. Но при переливании крови также могут возникать и другие реакции.
У реципиентов, которым ранее проводили гемотрансфузию, в крови могут быть антитела к антигенам лейкоцитов. Если такому реципиенту переливают кровь, в лейкоцитах которой содержаться эти антигены, может возникнуть фебрильная реакция, характеризующаяся лихорадкой и ознобом. При этом из поврежденных лейкоцитов высвобождаются цитокины (сильнодействующие химические вещества). Несмотря на то, что фебрильные реакции часто возникают у реципиентов, которым ранее проводилось переливание крови, они как правило не представляют серьезной опасности здоровью пациента (эти реакции слабые и проходят самостоятельно).
При гемотрансфузии умеренно выраженные аллергические реакции на компоненты донорской крови возникают примерно в 1-2% случаев. Для устранения последствий такой реакции эффективно применяют антигистаминные средства. Анафилактический шок (острая аллергическая реакция, представляющая серьезную угрозу для жизни) при переливании крови встречается очень редко (к анафилактическому шоку особенно восприимчивы пациенты с дефицитом IgA). Отметим, что для развития анафилактического шока достаточно перелить даже несколько миллилитров крови. Основные симптомы анафилактического шока: гиперемия (покраснение) кожи (особенно в месте введения препарата), нарушение дыхания, цианоз (синюшность кожных покровов), боль в области живота, снижение артериального давления, тошнота, головная боль.
Острое трансфузионное повреждение легких – опасное состояние, в случае развития которого смертность составляет примерно 10%. Эта реакция опосредована наличием в донорской крови антител, вступающих в непосредственную реакцию с антигенами лейкоцитов реципиента. При этом лейкоциты агглютинируют (склеиваются), собираются в микроскопических легочных кровеносных сосудах. Из агглютинирующих лейкоцитов высвобождаются токсические вещества, которые повреждают эндотелиальную (внутреннюю) стенку этих микрососудов. Самое опасное последствие такой трансфузионной реакции – отек легких и острый респираторный дистресс-синдром (эти состояния могут либо быстро разрешаться, либо приводят к летальному исходу). При остром трансфузионном повреждении легких в течение часа после начала процедуры переливания крови возникают следующие симптомы: озноб, лихорадка, нарушения дыхания, кашель. В случае развития тяжелой гипоксии, пациент нуждается в искусственной вентиляции легких до момента стабилизации состояния.
Отметим, что все пациенты, находящиеся в критическом состоянии, относятся к группе повышенного риска развития острого трансфузионного повреждения легких.
Такое осложнение часто развивается у детей и пожилых реципиентов. Циркуляторная перегрузка в результате гемотрансфузии по своему принципу очень похожа на острое трансфузионное повреждение легких: в результате переливания крови возникает положительный баланс жидкости, который приводит к гидростатическому отеку легких и респираторному дистрессу. При этом симптоматика развивается очень быстро (на протяжение 1-6 часов с момента гемотрансфузии): появляется кашель, одышка, повышается артериальное давление, возникает головная боль; в тяжелых случаях у пациента появляются судороги и инсульт (кровоизлияние в мозг). Летальность при циркуляторной перегрузке составляет примерно 5-15%. Основные причины этого осложнения: высокая скорость трансфузии или переливание избыточного количества крови.
Процедура забора донорской крови подразумевает скрупулезное соблюдение правил асептики, ровно как и ее хранение при температуре +4°C, благодаря чему подавляется развитие инфекции. Соблюдение этих правил позволяет гарантировать чистоту донорской крови от бактерий в момент переливания. К дополнительным мерам безопасности относятся выбраковка крови по истечению срока годности, а также протоколы, которые гарантируют, что перед процедурой переливания донорская кровь не находилась при комнатной температуре более 30 минут.
Несмотря на эти правила время от времени при гемотрансфузии случаются реакции, вызванные бактериальной инфекцией. При этом возникают симптомы, которые варьируют в зависимости от вида микробов. В тяжелых случаях инфицирования при переливании донорской крови развивается сепсис (первые признаки сепсиса могут появляться уже через несколько минут после начала трансфузии): у реципиента повышается температура тела, появляется озноб, тремор (дрожание конечностей), тошнота, рвота; резкое снижение артериального давления является предвестником тяжелого сепсиса с риском развития полиорганной недостаточности. Контаминированная бактериями донорская кровь при трансфузии несет потенциальную смертельную опасность.
Как правило процедуры гемотрансфузии проходят без каких-либо последствий. Тем не менее всегда есть риск возникновения потенциально тяжелых эффектор, поэтому при проведении процедуры каждый реципиент требует внимательного наблюдения за его состоянием.
Очень важно следить за состоянием пациента в самом начале процедуры переливания крови (именно в начале введения донорской крови возможно развитие самых тяжелых побочных эффектов): через 15 минут после начала трансфузии реципиенту нужно измерить пульс, частоту дыхания, артериальное давление и температуру тела. В некоторых случаях нужно проводить повторные измерения этих параметров, особенно если реципиент находится в бессознательном состоянии (например, в реанимации или операционной). Каждый реципиент во время процедуры переливания крови должен быть под наблюдением медицинского персонала, чтобы вовремя обнаруживать симптомы всех возможных побочных реакций.
Если возникает подозрение на начало побочной реакции при гемотрансфузии, процедура должна быть немедленно прекращена. Дальнейшее ведение пациента, у которого возникла трансфузионная реакция, зависит от причины ее возникновения и степени тяжести. Так, при возникновении легкой фебрильной реакции можно ограничиться только назначением жаропонижающих средств (например, аспирин), а процедуру переливания можно продолжить (возобновить), только с меньшей скоростью инфузии. При возникновении легких аллергических реакций вводят антигистаминные средства.
В случае развития тяжелых гемотрансфузионных реакций (иммунная гемолитическая реакция, анафилактический шок (тяжелая аллергическая реакция), сепсис, вызванный бактериальной инфекцией, главная задача первичных медицинских мероприятий – поддержание артериального давления, чтобы обеспечить приток крови к почкам. При этом для контроля аллергической реакции и шока назначают адреналин и стероидные препараты. Для усиления мочеотделения применяют диуретические средства. Если появились подозрения на развития сепсиса, назначают антибактериальные препараты широкого спектра действия.
При подозрении на возникновение таких осложнений, как перегрузка жидкостью в результате трансфузии или острое трансфузионное повреждение легких, пациенту нужно сделать рентгенографию легких, анализ на газы крови, а также обеспечить искусственную вентиляцию легких (в случае необходимости). Поскольку перегрузка жидкостью в результате трансфузии и острое трансфузионное повреждение легких могут возникать на протяжение 6 часов после проведения процедуры переливания крови, этот промежуток времени реципиент должен находиться под наблюдением медицинского персонала.
При любых возникших осложнениях (легких и тяжелых) у реципиента во время процедуры переливания крови, необходимо как можно быстрее информировать об этом лабораторию с целью определения причины. Для этого образец донорской крови и свежий образец крови реципиента (собранный в обыкновенную пробирку, без каких-либо добавок) отправляют в лабораторию, где проводят повторное определение группы крови, резус-фактора, исследуют наличие нетипичных антител в крови реципиента, а также совместимость крови донора и реципиента.
Поскольку есть риск возникновения диссеминированного внутрисосудистого свертывания с последующим за ним кровотечением из-за тяжелой иммунной гемолитической реакции или реакции на переливание инфицированной бактериями крови, в лабораторию нужно отправлять один образец крови для анализа на концентрацию гемоглобина, другой – для определения показателей свертывания крови. После этого проводят бактериологический посев образцов крови донора и пациента, чтобы определить вид инфекции.
Гемотрансфузия для большинства реципиентов проходит без каких-либо последствий. Однако всегда есть риск развития отсроченной иммунной гемолитической реакции на протяжение от нескольких часов до нескольких дней (до 10 дней) после процедуры переливания крови. Свидетельствовать о возникновении такой реакции могут: озноб, повышение температуры тела, анемия, желтуха.
Меры, которые принимаются для минимизации риска инфицирования крови реципиентов HBC (гепатитом B), HCV (гепатитом C), HTLV (T-лимфотропным вирусом) и HIV (вирусом иммунодефицита человека), довольно успешные. И несмотря на то, что донорскую кровь никогда нельзя считать абсолютно безопасной, сегодня теоретический риск заражения вирусным заболеванием при переливании крови минимальный. Например, в Европе шанс обнаружить в донорской крови ВИЧ (вирус иммунодефицита человека) оценивают как 0,020 к 100 000 стандартным дозам, то есть, вероятность обнаружения ВИЧ-инфекции в донорском материале составляет примерно 1 случай в год. Примерно такие же показатели относятся к HCV, HBV и HTLV.
В европейских странах все случаи побочных эффектов гемотрансфузии описываются в специализированных сборниках (например, SHOT – Serious Hazards of Transfusion). Например, в период с 1999 по 2004 года были зарегистрированы 24 случая вероятного инфицирования через разные материалы крови: 6 случаев вирусной инфекции (2 случая – HBV, 2 – HIV, 1 – HTLV и 1 случай гепатита E), у одного реципиента обнаружилась малярия, у остальных 16 – бактериальная инфекция (при 15 переливаниях тромбоцитарной массы и при 1 переливании эритроцитарной массы). А в период с 2005 по 2010 года не было выявлено случаев инфицирования вирусными заболеваниями (HBV, HCV, HTLV и HIV) и малярией, но были случаи бактериальной инфекции (3 случая при переливании эритроцитарной массы и 12 случаев – тромбоцитарной массы).
Сегодня активно изучается возможность передачи прионных белков при гемотрансфузии, способных вызывать один из типов болезни Крейтцфельдта-Якоба (nvCJD). Для этого ученые разработали специальный тест, который можно применять для проверки донорской крови на предмет наличия данного приона. Чтобы снизить риск передачи nvCJD при переливании крови, специалисты предприняли соответствующие меры. Так, с начала 1990-х годов, когда впервые описали nvCJD, до настоящего времени европейские специалисты зарегистрировали 10 случаев возможного или вероятного заражения nvCJD при гемотрансфузии.
Все случаи переливания несовместимой крови по системе AB0 – результат ошибки медицинского персонала. Подготовка и текущий контроль за действиями медицинского персонала помогает снизить вероятность этих ошибок. Только в Великобритании за период с 1996 по 2004 года регистрировали в среднем 25 случаев переливания несовместимой крови в год; за период с 2005 по 2010 года средний показатель снизился до 11 случаев в год (в 2010 году было зарегистрировано только 4 случая). У большей части реципиентов переливание AB0-несовместимой крови не вызвало серьезных осложнений, но примерно у 1/3 реципиентов возникли серьезные трансфузионные реакции, что потребовало интенсивной терапии. Сегодня крайне редко встречаются случаи летального исходы из-за переливания несовместимой крови.
Последние данные показывают, что серьезным осложнением гемотрансфузии, которое представляет потенциальную опасность для здоровья и жизни пациента, является острое трансфузионное повреждение легких (ОТПЛ). По данным статистики Великобритании случаи ОТПЛ отмечаются примерно 15-20 раз в год. В большинстве случаев ОТПЛ возникает как осложнение при гемотрансфузии, в результате чего погибают 1-2 реципиента в год (только за 2010 год было зарегистрировано 40 случаев ОТПЛ; 6 случаев завершились летальным исходом, в 15 случаях пациентам понадобилась интенсивная терапия).
Организм выделяет антитела не только к антигенам чужеродных молекул, находящихся на...
Определение уровня амилазы в крови, как правило, применяют при дифференциальной диагностике...
Переливание крови – введение пациенту гемокомпонентов (компонентов крови) или...
Переливание крови является одним из самых эффективных средств остановки кровотечения, а также...
Гемолитическая болезнь новорожденных, или желтуха новорожденных, является довольно...
анализы, БАД, биологическая медицина, витамины, гастроэнтерология, гигиена, гинекология, гомеопатия, дерматология, диагностика, диетология, заболевания, иммунология, инфекционные заболевания, инфекция, исследования, кардиология, кожа, косметика, красота, лекарственные растения, лечение, лицо, неврология, обследование, оздоровление, онкология, ортопедия, педиатрия, питание, пищеварительная система, поведение, похудение, препараты, продукты, профилактика, процедура, психология, пульмонология, рак, реабилитация, сердечно-сосудистая система, ССС, тело, терапия, травматология, уход, фитотерапия, хирургия, эндокринология
Показать все теги

Комменатрии к новости